Rosácea (enfermedad)
La rosácea es una afección cutánea a largo plazo que suele afectar al rostro.[1][2][3] Produce enrojecimiento, eritema, pústulas o pápulas, hinchazón y vasos sanguíneos pequeños y superficiales dilatados.[4][5] A menudo, la nariz, mejillas, frente y mentón son las áreas más afectadas. Cuando la rosácea progresa, pueden desarrollarse otras alteraciones como compromiso ocular, descamación, edema, hiperplasia, especialmente notorio y característico cuando afecta a la nariz (rinofima).[6][7][8][9]
| Rosácea | ||
|---|---|---|
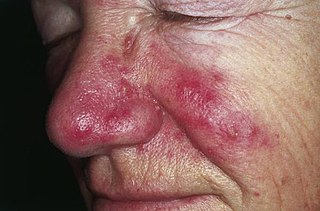 Eritema telangiectático moderado y rosácea media papulopustular | ||
| Especialidad | dermatología | |
| Síntomas | Enrojecimiento facial, hinchazón y vasos sanguíneos pequeños y superficiales dilatado | |
| Complicaciones | Rinofima | |
| Tipos | Eritematotelengiectásico, papulopustuloso, fimatoso, ocular | |
Se desconoce la causa de la rosácea.[4] Estudios consideran que la rosácea es un tipo de inflamación neurogénica de la piel que se asocia con variantes genéticas raras.[5] Por tanto, entre los factores de riesgo incluyen una predisposición genética y antecedentes familiares en un 30%.[5] Otros factores que potencialmente pueden empeorar la afección incluyen calor, ejercicio, luz solar, frío, comida picante, alcohol, menopausia, estrés psicológico, ansiedad, depresión a largo plazo o crema con esteroides en la cara.[3] La patogénesis y la base genética en sí causante de esta afección sigue siendo bastante desconocida por lo que el diagnóstico se basa en los síntomas.[4]
Aunque no es curable, el tratamiento suele mejorar los síntomas[3] y suele consistir en metronidazol, doxiciclina, minociclina o tetraciclina.[10] Cuando los ojos se ven afectados, las gotas oftálmicas de azitromicina pueden ayudar.[11] Otros tratamientos con beneficio tentativo incluyen crema de brimonidina, ivermectina e isotretinoína.[10] Normalmente se recomienda el uso de protector solar.[3]
Tiene una prevalencia de un 5,46% en la población adulta mundial, sobre todo en descendientes del norte de Europa y población de piel clara.[5] Quienes la padecen suelen ser mujeres entre 30 y 50 años aunque los hombres también pueden padecerla.[4]La condición fue descrita en Los cuentos de Canterbury en el 1300, y posiblemente ya en el 200 a. C. por Teócrito.[12][13]
Clasificación
editarEn abril de 2002 se constituyó un comité experto por parte de la National Rosacea Society el cual definió explícitamente la rosácea y estableció una categorización en cuatro diferentes subtipos y dos variantes:[9][14]
Los cuatro subtipos son:
- La rosácea eritematotelangiectásica: presenta enrojecimiento permanente (eritema) con tendencia a ruborizarse fácilmente.[15] También son comunes los vasos sanguíneos pequeños y ensanchados visibles cerca de la superficie de la piel (telangiectasias) y posiblemente ardor, escozor y picazón intensos.[15] Las personas con este tipo suelen tener piel sensible. La piel también puede volverse muy seca y escamosa. Además de en la cara, pueden aparecer signos en las orejas, cuello, pecho, parte superior de la espalda y cuero cabelludo.[16]
- La rosácea papulopustulosa: se presenta con algo de enrojecimiento permanente con protuberancias rojas (pápulas); algunas pústulas llenas de pus pueden durar de 1 a 4 días o más. Este subtipo a menudo se confunde con el acné.
- La rosácea fimatosa se asocia más comúnmente con rinofima, un agrandamiento de la nariz. Los signos incluyen engrosamiento de la piel, nodularidades superficiales irregulares y agrandamiento. También puede afectar el mentón (gnatofima), frente (metofima), mejillas, párpados (blefarofima) y orejas (otofima).[17]
- En la rosácea ocular, los ojos y párpados afectados pueden aparecer rojos debido a telangiectasias e inflamación, y pueden sentirse secos, irritados o arenosos. Otros síntomas incluyen sensaciones de cuerpo extraño, picazón, ardor, escozor y sensibilidad a la luz.[18] Los ojos pueden volverse más susceptibles a las infecciones. Aproximadamente la mitad de las personas con subtipos 1 a 3 también presentan síntomas oculares. La visión borrosa y la pérdida de la visión pueden ocurrir si la córnea se ve afectada.
Las dos variantes son:[8]
- Rosácea fulminans, con múltiples pápulas eritematosas, pústulas, nódulos y quistes con descarga purulenta.
- Rosácea granulomatosa, con pápulas consistentes en las zonas perinasales y periorales.
Existen otros términos descriptivos aplicados a las presentaciones de rosácea, pero no son formalmente aceptadas como subtipos de rosácea:
- La dermatitis perioral, que es mejor descrita como dermatitis periorificial, pero tratada similarmente con metronidazol tópico.
- Edema persistente de la rosácea.
- Rosácea conglobata.
- El enrojecimiento persistente y edema de la mitad superior de la cara se llama «enfermedad Morbihan».
Epidemiología
editarLa rosácea tiene una prevalencia de hasta un 5,46 % de la población; se da especialmente en personas de piel blanca con ascendencia de Europa septentrional y Oriental. Consecuentemente, es de ocurrencia común en la Unión Europea y en Estados Unidos. En otros grupos étnicos la rosácea es menos común, llegando a un 4 % en poblaciones de ascendencia africana, latina o asiática. La relación mujer:hombre es de 3:1. La edad de inicio de las primeras manifestaciones, principalmente rubor, es en torno a los 20 años; las manifestaciones más importantes comienzan su presentación a los 30 años, edad sobre la cual la enfermedad suele desarrollarse y manifestarse plenamente, siendo un problema de salud de relativa alta prevalencia entre los 40 y 60 años de edad.[7][8]
En Gran Bretaña e Irlanda se la apoda «la maldición de los celtas».[cita requerida]
Etiología y patogenia
editarLa etiología es desconocida.[4] Los desencadenantes que causan episodios de rubor juegan un papel en su desarrollo. La exposición a temperaturas extremas, ejercicio extenuante, calor de luz solar, quemaduras solares graves, estrés, depresión a largo plazo, ansiedad, viento frío y cambio a un ambiente cálido o caluroso desde uno frío, como tiendas y oficinas, pueden causar episodios de rosácea.[4] Ciertos alimentos y bebidas también pueden desencadenar enrojecimiento, como el alcohol, alimentos y bebidas que contienen cafeína (especialmente el té y el café calientes), alimentos con alto contenido de histaminas y alimentos picantes.[15]
La patogenia tiene los siguientes elementos:[7]
- Antecedentes familiares: mediante la realización de un pedigree realizado en 19 pacientes pertenecientes a 3 familias y adicionalmente a 162 pacientes de 49 familias pequeñas con rosácea en la población de Han perteneciente a la provincia china de Hunan se identificó que la base genética y la herencia familiar de la rosácea concibe un 30% de antecedentes familiares.[5]
- Base genética relacionada a variantes genéticas raras o patogénicas: estudios anteriores basados en la identificación de variantes comunes y estudios de asociación de genoma completo (GWAS) solo habían generado conocimientos iniciales sobre la arquitectura genética de esta afección. Sin embargo, gracias a la secuenciación del genoma completo (WGS) o la secuenciación del exoma completo (WES) y otras técnicas de genética y biología molecular, se evidencia que las variantes genéticas raras o variantes patógenas como LRRC4,SH3PXD2A y SLC26A8, podrían ser más importantes en la susceptibilidad de la rosácea. Además se sabe que estos tres genes raros están altamente expresados en las células neurales.[5]
- Inflamación neurogénica con el aumento de neuropéptidos asociados: los neuropéptidos son mediadores clave entre las neuronas y el comportamiento de las células locales, incluidas las células endoteliales y células inmunes en los procesos patológicos y fisiológicos de la piel. Al analizar los niveles de expresión de una serie de neuropéptidos, se concluyó que la mutación de LRRC4/SH3PXD2A/SLC26A8 aumenta la producción de neuropéptidos vasoactivos en las células neurales humanas, entre ellos PACAP y VIP, NPY, TAC1, CGRPβ, CALR y SST.[5]
- Anormalidades vasculares. Mediadores de vasodilatación aumentados (VIP): en un estudio se demostró el péptido intestinal vasoactivo (VIP) aumenta significativamente en las neuronas de los ganglios de la raíz dorsal (DRG) de ratones modelos a los que se les indujo la rosácea después de la administración de catelicidina LL37.[5]
- Respuesta inmune innata y adaptativa: evidencia sugiere que a la par que produce la dilatación de los vasos sanguíneos, las células inmunes y los factores inflamatorios migran a la zona de la piel lesionada mediante mecanismos quimiotácticos para hacer frente a la inflación producida en la rosácea.
- Microorganismos
También se sabe que los medicamentos e irritantes tópicos desencadenan brotes de rosácea. Algunos tratamientos para el acné y arrugas que causan rosácea incluyen la microdermoabrasión y exfoliaciones químicas, así como altas dosis de isotretinoína, peróxido de benzoilo y tretinoína.
La rosácea puede ser inducida por el uso de esteroides tópicos.[19] Estos a menudo son recetados para la dermatitis seborreica. La dosis debe disminuirse lentamente y no detenerse inmediatamente para evitar un brote.
Catelicidinas
editarEn 2007, Richard Gallo y sus colegas notaron que los pacientes con rosácea tenían niveles altos del péptido antimicrobiano catelicidina[20] y niveles elevados de enzimas trípticas del estrato córneo (SCTE). Los antibióticos se han utilizado en el pasado para tratar la rosácea, pero es posible que solo funcionen porque inhiben algunos SCTE.[20]Igualmente en 2023, Zhili Deng y demás autores, mediante la generación de modelos de ratones Knock-in que albergaban la mutación L385P en el gen LRRC4, equivalente a la mutación L386P en humanos, y a los que posteriormente se le inyectaron catelicidina LL37, demostraron que las catelicidinas aumentan significativamente en la rosácea tras observar que los ratones mutados creaban un ambiente inflamatorio a las 12 horas y desarrollaban una dermatitis similar a la rosácea transcurridas 36 horas.[5]
Demodex
editarLos estudios sobre la rosácea y los ácaros Demodex han revelado que algunas personas con rosácea tienen un mayor número de ácaros,[15] especialmente aquellas con rosácea inducida por esteroides. En otras ocasiones, la demodicidosis (comúnmente conocida como "sarna") es una condición separada que puede tener apariencias "parecidas a la rosácea".[21]
Un estudio financiado por la National Rosacea Society en 2007 demostró que los ácaros Demodex folliculorum pueden ser una causa o un factor agravante de la rosácea.[22] Los investigadores identificaron las Bacillus oleronius como bacterias distintas asociadas con los ácaros Demodex. Al analizar muestras de sangre utilizando un ensayo de proliferación de células mononucleares de sangre periférica, descubrieron que B. oleronius estimulaba una respuesta del sistema inmunológico en el 79 por ciento de 22 pacientes con rosácea del subtipo 2 (papulopustulosa), en comparación con solo el 29% de 17 sujetos sin el trastorno. Concluyeron: "La respuesta inmune produce inflamación, como es evidente en las pápulas (protuberancias) y pústulas (espinillas) del subtipo 2 de rosácea. Esto sugiere que la bacteria B. oleronius que se encuentra en los ácaros podría ser responsable de la inflamación asociada con la afección".[22]
Bacteria intestinal
editarSe demostró que el sobrecrecimiento bacteriano del intestino delgado (SIBO) tiene una mayor prevalencia en pacientes con rosácea y el tratamiento con antibióticos de acción local condujo a una mejoría de la lesión de rosácea en dos estudios. Por el contrario, en pacientes con rosácea que fueron SIBO negativos, la terapia con antibióticos no tuvo ningún efecto.[23] La eficacia del tratamiento de SIBO en pacientes con rosácea puede sugerir que las bacterias intestinales desempeñan un papel en la patogenia de las lesiones de rosácea.
Cuadro clínico
editarLa rosácea se caracteriza por un compromiso marcado del área central de la cara, con presencia de un eritema transitorio o permanente, pápulas inflamadas o pústulas, telangiectasias e hiperplasia del tejido conjuntivo. El eritema transitorio o rubor dura usualmente menos de cinco minutos y se puede extender al cuello y el pecho, a menudo acompañado de la sensación de calor. Otras manifestaciones menos comunes incluyen placas eritematosas, descamación, edema y cambios fimatosos (engrosamiento de la piel debido a hiperplasia de las glándulas sebáceas). La rosácea se asocia a veces con baja autoestima, vergüenza fácil, tendencia al aislamiento, disminución de los encuentros sociales y, en definitiva, una calidad de vida disminuida. Hasta un 65 % de las personas que padecen rosácea también presentan algún grado de depresión.[9][14]
Las personas con rosácea presentan mayor prevalencia de ciertas enfermedades intestinales, entre ellas la celiaquía, la enfermedad de Crohn, la colitis ulcerosa, el síndrome del intestino irritable, el sobrecrecimiento bacteriano intestinal y la infección por Helicobacter pylori.[24]
Los pacientes consultan habitualmente por el enrojecimiento facial, que suele presentarse en relación con alguno o varios de los siguientes factores desencadenantes (aunque la mayoría de las veces no ha sido reconocido):[8][9]
- Comidas
- Queso
- Chocolate
- Comida picante (45 %)
- Salsa de soya
- Vainilla
- Lácteos
- Hígado
- Bebidas
- Vino tinto
- Bebidas calientes (36 %)
- Alcohol en general (52 %)
- Drogas
- Agentes tópicos (15 %)
- Corticoesteroides tópicos
- Retinoides
- Cosméticos (41 %)
- Acetonas
- Alcohol
- Temperatura
- Sauna o calor húmedo
- Calor ambiental (75 %)
- Lámpara solar
- Baños o duchas calientes
- Clima
- Sol (81 %)
- Calor
- Viento fuerte (57 %)
- Frío (46 %)
- Emoción
- Enojo, furia
- Estrés (79 %)
- Vergüenza
- Actividad
- Ejercicio (56 %)
- Tos
- Levantar pesos
- Privación de cafeína
Los pacientes pueden experimentar distintas combinaciones de síntomas y signos. No obstante, la evolución natural es hacia un empeoramiento progresivo de las manifestaciones.[14]
Tratamiento
editarEl tratamiento de depende de los tipos presentes.[25] Los casos leves a menudo no se tratan en absoluto o simplemente se cubren con cosméticos.
Al ser una enfermedad que no tiene cura, las medidas terapéuticas están orientadas a evitar los factores desencadenantes y a tratar el cuadro clínico. No hay algoritmos consensuados y los tratamientos son empíricos.[8]
La terapia para el tratamiento de la rosácea se mide mejor en términos de reducción en la cantidad de enrojecimiento facial y lesiones inflamatorias, disminución en el número, duración e intensidad de los brotes y síntomas concomitantes de picazón, ardor y sensibilidad. Las dos modalidades principales del tratamiento son los antibióticos tópicos y orales.[26] La terapia con láser también se ha clasificado como una forma de tratamiento.[26] Si bien los medicamentos a menudo producen una remisión temporal del enrojecimiento en unas pocas semanas, generalmente regresa poco después de suspender el tratamiento. El tratamiento a largo plazo, generalmente de 1 a 2 años, puede resultar en un control permanente de la afección en algunos pacientes.[26][27] A menudo es necesario un tratamiento constante, aunque algunos casos se resuelven después de un tiempo y entran en remisión permanente.[27] Otros casos, si no se tratan, empeoran con el tiempo. Esto se debe a que la rosácea evoluciona de modo natural a un empeoramiento en sus manifestaciones y eventuales secuelas, especialmente las psicológicas, por eso es importante el diagnóstico y tratamiento precoz.[14]
Existen varios tratamientos, todos los cuales incluyen medidas generales para evitar los factores desencadenantes. A estos se les puede sumar fármacos de uso tópico, como el metronidazol, el ácido azelaico, la ivermectina, preparaciones sulfuradas (sulfacetamida sódica, jabón de azufre) o la brimonidina. También se prescriben tratamientos sistémicos por vía oral, como antibióticos o isotretinoína, con el objetivo de suprimir las lesiones inflamatorias, el eritema y, en menor medida, las telangiectasias. Estas últimas, así como las complicaciones fimatosas, pueden ser tratadas por láser. Se deben considerar medidas cosméticas a modo de camuflaje.[14]
Medidas generales
editarEvitar los desencadenantes que empeoran la afección puede ayudar a reducir la aparición de la rosácea. Sin embargo, esta medida por sí sola no suele conducir a la remisión, excepto en casos leves. A veces se recomienda llevar un diario para ayudar a identificar y reducir los factores desencadenantes de alimentos y bebidas.
Debido a que la luz solar es un desencadenante común, se recomienda ampliamente evitar la exposición excesiva al sol. Algunas personas con rosácea utilizan protector solar de manera diaria u optan por usar sombreros de ala ancha. Igualmente, el estrés emocional también puede ser un desencadenante. Las personas que desarrollan infecciones de los párpados deben practicar una higiene palpebral frecuente.
- Evitar el sol y usar bloqueador solar diario con SPF de 30 o más, de amplio espectro, contra el conjunto de la radiación solar (UVB-UVA).
- Evitar calor y esfuerzo prolongado, así como ambientes con temperaturas cálidas o extremas.
- Evitar el agua caliente o los baños de vapor y alimentos o bebidas muy calientes.
- Dieta libre de aliños, alcohol y cafeína.
- Consumo moderado de chocolate, nueces, almendras y quesos maduros.
- Evitar exfoliantes, frotes y masajes de la piel, los paños para lavarse la cara, los peelings y las limpiezas faciales con vapor. Asimismo, no usar esponjas, cepillos u otras herramientas abrasivas, ya que pueden irritar la piel.
- Evitar situaciones de estrés con técnicas de respiración profunda, relajación o visualización.
- Evitar cosméticos que contengan alcohol, irritantes, aceite, fragancia o excesivos conservantes y resecantes. Cualquier producto que se utilice en el rostro debe ser para pieles sensibles.
- No usar cremas con corticoides. Se puede notar una mejoría inicial, pero al suspenderlos habrá un agravamiento.
- Es importante anotar los factores que desencadenan enrojecimiento, como alimentos, actividades y medicamentos.
Enlaces externos
editar- Rosácea, Acné rosácea - Medlineplus
- Venillas rojas en la nariz y las mejillas: qué es la cuperoris y cómo se trata, eldiario.es, 2021
- Rosacea Atlas of dermatology
- Drnase.com
- Rosacea.org: The National Rosacea Society
- ¿Qué provoca la rosácea?, ¿Qué es la rosácea?
- La secuenciación del genoma completo identifica variantes genéticas asociadas con la inflamación neurogénica en la rosácea
Referencias
editar- ↑ Rosácea, Acné rosácea, en Medlineplus
- ↑ Venillas rojas en la nariz y las mejillas: qué es la cuperoris y cómo se trata, eldiario.es, Marta Chavarrías, 2 de febrero de 2021
- ↑ a b c d «Questions and Answers about Rosacea». www.niams.nih.gov (en inglés). abril de 2016. Archivado desde el original el 13 de mayo de 2017. Consultado el 5 de junio de 2017.
- ↑ a b c d e f «Rosacea and rhinophyma». Clinics in Dermatology 32 (1): 35-46. febrero de 2014. PMID 24314376. doi:10.1016/j.clindermatol.2013.05.024.
- ↑ a b c d e f g h i j Deng, Zhili; Chen, Mengting; Zhao, Zhixiang; Xiao, Wenqin; Liu, Tangxiele; Peng, Qinqin; Wu, Zheng; Xu, San et al. (5 de julio de 2023). «Whole genome sequencing identifies genetic variants associated with neurogenic inflammation in rosacea». Nature Communications (en inglés) 14 (1): 3958. ISSN 2041-1723. doi:10.1038/s41467-023-39761-2. Consultado el 18 de enero de 2024.
- ↑ van Zuuren, Esther J; Fedorowicz, Zbys; Carter, Ben; van der Linden, Mireille MD; Charland, Lyn (2015). «Interventions for rosacea» [Intervenciones para la rosácea]. Cochrane Database of Systematic Reviews (en inglés) (4). doi:10.1002/14651858.CD003262.pub5. Consultado el 17 de marzo de 2017.
- ↑ a b c Kutz E, Ana María; aavedra U, Tirza S (2012). «Lo que debemos saber sobre rosácea». Rev. Chilena Dermatol. 2012; 28 (1): 77- 84 (Chile) 28 (1): 77- 84. Consultado el 17 de marzo de 2017.
- ↑ a b c d e Culp, Brittney; Scheinfeld, Noah (enero de 2009). «Rosacea: A Review» [Rosácea: una revisión]. P T (en inglés) (Estados Unidos: MediMedia) 34 (1): 38-45. PMID 19562004. Consultado el 17 de marzo de 2017.
- ↑ a b c d Oge, Linda K; Muncie, Herbert L; Phillips-Savoy, Amanda R (agosto de 2015). «Rosacea: Diagnosis and Treatment» [Rosácea: diagnóstico y tratamiento]. Am Fam Physician (en inglés) 92 (3): 187-196. Consultado el 17 de marzo de 2017.
- ↑ a b van Zuuren, EJ; Fedorowicz, Z (septiembre de 2015). «Interventions for rosacea: abridged updated Cochrane systematic review including GRADE assessments.». The British Journal of Dermatology 173 (3): 651–62. PMID 26099423. doi:10.1111/bjd.13956.
- ↑ «Rosacea First choice treatments». Prescrire International 182: 126–128. mayo de 2017. Archivado desde el original el 10 de septiembre de 2017.
- ↑ Zouboulis, Christos C.; Katsambas, Andreas D.; Kligman, Albert M. (2014). Pathogenesis and Treatment of Acne and Rosacea (en inglés). Springer. p. XXV. ISBN 978-3-540-69375-8.
- ↑ Schachner, Lawrence A.; Hansen, Ronald C. (2011). Pediatric Dermatology E-Book (en inglés). Elsevier Health Sciences. p. 827. ISBN 978-0-7234-3665-2.
- ↑ a b c d e Abokwidir, Manal; Feldman, Steven R (septiembre de 2016). «Rosacea Management» [Manejo de la rosácea]. Skin Appendage Disord (en inglés) (Karger Publishers) 2 (1-2): 26-34. PMID 27843919. doi:10.1159/000446215. Consultado el 17 de marzo de 2017.
- ↑ a b c d Del Rosso JQ (octubre de 2014). «Management of cutaneous rosacea: emphasis on new medical therapies». Expert Opin Pharmacother 15 (14): 2029-38. PMID 25186025. doi:10.1517/14656566.2014.945423.
- ↑ «What Rosacea Looks Like». Archivado desde el original el 4 de febrero de 2013. Consultado el 30 de enero de 2013.
- ↑ «Clinical and histological variants of rhinophyma, including nonsurgical treatment modalities». Facial Plast Surg 14 (4): 241-53. 1998. PMID 11816064. doi:10.1055/s-2008-1064456.
- ↑ «Ocular rosacea: common and commonly missed». J Am Acad Dermatol 69 (6 (Suppl 1)): S36-41. December 2013. PMID 24229635. doi:10.1016/j.jaad.2013.04.042.
- ↑ «Rosacea». DermNet, New Zealand Dermatological Society. Archivado desde el original el 7 de diciembre de 2010. Consultado el 3 de febrero de 2011.
- ↑ a b Kenshi Yamasaki; Anna Di Nardo; Antonella Bardan; Masamoto Murakami; Takaaki Ohtake; Alvin Coda; Robert A Dorschner; Chrystelle Bonnart et al. (August 2007). «Increased serine protease activity and cathelicidin promotes skin inflammation in rosacea». Nature Medicine 13 (8): 975-80. PMID 17676051. doi:10.1038/nm1616.
- ↑ «Demodicidosis revisited». Acta Dermato-Venereologica 82 (1): 3-6. 2002. PMID 12013194. doi:10.1080/000155502753600795.
- ↑ a b «Mite-related bacterial antigens stimulate inflammatory cells in rosacea». British Journal of Dermatology 157 (3): 474-481. 2007. PMID 17596156. doi:10.1111/j.1365-2133.2007.08028.x.
- ↑ Elizabeth Lazaridou; Christina Giannopoulou; Christina Fotiadou; Eustratios Vakirlis; Anastasia Trigoni; Demetris Ioannides (November 2010). «The potential role of microorganisms in the development of rosacea». JDDG: Journal der Deutschen Dermatologischen Gesellschaft 9 (1): 21-25. PMID 21059171. doi:10.1111/j.1610-0387.2010.07513.x.
- ↑ Rodrigo L, Beteta-Gorriti V, Alvarez N, Gómez de Castro C, de Dios A, Palacios L, Santos-Juanes J (21 de junio de 2018). «Cutaneous and Mucosal Manifestations Associated with Celiac Disease». Nutrients (Revisión) 10 (7): pii: E800. PMC 6073559. PMID 29933630. doi:10.3390/nu10070800.
- ↑ van Zuuren, EJ; Fedorowicz, Z; Tan, J; van der Linden, MMD; Arents, BWM; Carter, B; Charland, L (July 2019). «Interventions for rosacea based on the phenotype approach: an updated systematic review including GRADE assessments.». The British Journal of Dermatology 181 (1): 65-79. PMC 6850438. PMID 30585305. doi:10.1111/bjd.17590.
- ↑ a b c Noah Scheinfeld; Thomas Berk (enero de 2010). «A Review of the Diagnosis and Treatment of Rosacea». Postgraduate Medicine 122 (1): 139-43. PMID 20107297. doi:10.3810/pgm.2010.01.2107. Archivado desde el original el 5 de enero de 2011.
- ↑ a b «Rosacea: a review.». P&T 34 (1): 38-45. enero de 2009. PMC 2700634. PMID 19562004.