Aparato urinario humano
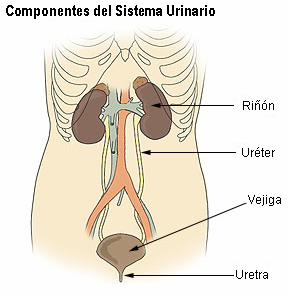
El aparato urinario humano es un conjunto de órganos encargados de la producción, almacenamiento y expulsión de la orina. A través de la orina se eliminan del organismo los desechos nitrogenados del metabolismo (urea, creatinina, ácido úrico) y otras sustancias tóxicas. El aparato urinario humano se compone de dos riñones y un conjunto de vías urinarias. El riñón produce la orina y se encarga del proceso de osmorregulación. La orina formada en los riñones es transportada por los uréteres hasta la vejiga urinaria donde se almacena hasta que sale al exterior a través de la uretra durante el proceso de la micción. La unidad básica de filtración se denomina nefrona, cada riñón tiene alrededor de 1 000 000 de nefronas.[1]
| Aparato urinario humano | ||
|---|---|---|
 | ||
| Nombre y clasificación | ||
| Latín | [TA]: systema urinarium | |
| TA | A08.0.00.000 | |
| TH | H3.06.00.0.00001 | |
| Información fisiológica | ||
| Función | Eliminación de desechos líquidos | |
| Estructuras principales | ||
| Riñón, uréter, vejiga, uretra. | ||
|
| ||
Características generales
editarEl aparato urinario es un conjunto de órganos encargado de la eliminación de los desechos metabólicos, exceso de sales y toxinas a través del orín. Una de las principales sustancias de desecho que se eliminan por este medio es la urea. La arquitectura del riñón se compone de pequeñas unidades llamadas nefronas en las que se produce el filtrado de la sangre para formar la orina.[2]
El aparato urinario humano se compone fundamentalmente de tres partes que son:
- Riñón. Produce la orina y desempeña otras funciones como secreción de eritropoyetina. Los riñones son dos órganos de color rojo oscuro que están situados a ambos lados de la columna vertebral, el derecho algo más bajo que el izquierdo. Cada uno de ellos tiene un peso de 150 gramos, entre 10 y 12 centímetros de largo, de 5 a 6 centímetros de ancho y 3 centímetros de espesor. En la parte superior de cada riñón se encuentran las glándulas suprarrenales. Los riñones están divididos en tres zonas diferentes: corteza, médula y pelvis. En la corteza se filtra el fluido desde la sangre, en la médula se reabsorben sustancias de ese fluido que son necesarias para el organismo, en la pelvis renal la orina sale del riñón a través del uréter.[2]
- Vías urinarias: recogen el orín desde la pelvis renal y la expulsa al exterior, están formadas por un conjunto de conductos que son:
- Uréteres. Son dos conductos que conducen la orina desde los riñones hasta la vejiga urinaria.
- Vejiga urinaria. Receptáculo donde se acumula la orina.
- Uretra. Conducto que permite la salida al exterior de la orina contenida en la vejiga urinaria.[3]
Nefrona
editarA nivel microscópico, el riñón está formado por entre 800 000 y 1 000 000 de unidades funcionales que reciben el nombre de nefronas. Es en la nefrona donde se produce realmente la filtración del plasma sanguíneo y la formación de la orina; la nefrona es la unidad básica constituyente del órgano renal. En cada riñón existen 250 conductos colectores, cada uno de los cuales recoge la orina de 4000 nefronas. La estructura de la nefrona es compleja, se compone de un corpúsculo renal en comunicación con un túbulo renal. El corpúsculo renal es una estructura esferoidal, constituida por la cápsula de Bowman y el ovillo capilar contenido en su interior o glomérulo. El túbulo donde se vierte el filtrado glomerular se divide en tres partes: Túbulo contorneado proximal, asa de Henle y túbulo contorneado distal.[4] La nefrona constituye el aspecto más fascinante del riñón y es donde se produce el principal trabajo del órgano. En cada una de ellas entra un pequeño vaso sanguíneo, la arteriola aferente que aporta sangre a los glomérulos y forma un ovillo capilar. El camino inverso de la sangre transcurre a través de la arteriola eferente.[5]
Formación de la orina
editarLa orina u orín se forma básicamente a través de tres procesos que se desarrollan en las nefronas; los tres procesos básicos de formación de este líquido son:
- Filtración. Permite el paso de líquido desde el glomérulo hacia la cápsula de Bowman. El líquido que ingresa al glomérulo tiene una composición química similar al plasma sanguíneo, pero sin proteínas, las cuales no logran atravesar los capilares glomerulares. La porción celular de la sangre, es decir, los glóbulos rojos, los glóbulos blancos y las plaquetas, tampoco atraviesan los glomérulos y no forman parte del líquido filtrado. A través del índice de filtrado glomerular, es posible inferir que cada 24 horas se filtran, en ambos riñones, 180 litros aproximadamente.[6]
- Reabsorción. Muchos de los componentes del plasma que son filtrados en el glomérulo, regresan a la sangre. Es el proceso mediante el cual las sustancias pasan desde el interior del túbulo renal hacia los capilares peritubulares, es decir, hacia la sangre. Este proceso, permite la recuperación de agua, sales, azúcares y aminoácidos que fueron filtrados en el glomérulo.
- Secreción. Es lo contrario a la reabsorción; en esta etapa algunos componentes sanguíneos son eliminados por secreción activa de las células de los túbulos renales. Secreción no es sinónimo de excreción, en la secreción se eliminan activamente sustancias a la luz del túbulo. Mediante un mecanismo de secreción se eliminan por ejemplo iones hidrógeno H+, lo que contribuye a mantener el pH de la sangre en niveles adecuados. También se elimina por secreción amonio (NH4+) y algunos fármacos.[6]
Durante el paso a través del sistema de túbulos renales, la orina primaria pierde alrededor del 99 % del volumen inicial, principalmente por absorción de agua, por lo que el orín final contiene las sustancias de desecho como urea y creatinina a una concentración mucho más alta que la inicial.[7] De esta forma el riñón es un sistema muy eficaz en la eliminación de sustancias de desecho, la concentración de creatinina en sangre, por ejemplo, oscila entre 0,7 y 1,3 mg por dl, mientras que en la orina final es entre 100 y 160 mg por dl, 130 veces superior.
Órganos del aparato urinario
editarRiñón
editarEl riñón está cubierto por una cápsula de tejido conectivo denso denominada cápsula renal, sobre su borde medial se encuentra una incisura denominada hilio renal en donde se puede apreciar la entrada de la arteria renal y la salida de la vena renal y el uréter.
Si se corta el riñón paralelamente a sus dos caras, se puede observar que está compuesto por dos zonas de color distinto, a las que se ha llamado medular o interna, y cortical o externa. En la zona medular son visibles unas estriaciones de forma piramidal denominadas pirámides renales (o de Malpighi) que presentan un vértice orientado hacia los cálices (papilas).
- Zona cortical o corteza: Está situada en la parte externa y es de color rojo claro. Presenta en su parte más externa pequeños puntitos rojos que corresponden a los corpúsculos de Malpighi. La sustancia cortical cubre a la medular y rellena también los espacios que dejan entre sí las pirámides de Malpighi.
- Zona medular: Ocupa la parte interna y es de color rojo oscuro. Está compuesta por entre 8 y 18 formaciones triangulares que reciben el nombre de pirámides renales de Malpighi. Su base está en contacto con la sustancia cortical y su vértice, que presenta 15 a 20 pequeños orificios, se halla en comunicación con un cáliz renal, que lleva la orina a la pelvis renal.
Uréter
editarLos uréteres son dos conductos o tubos de unos 21 a 30 centímetros de largo, y entre 3 y 4 milímetros de diámetro, aunque su anchura no es uniforme y presentan varios estrechamientos. Transportan la orina desde la pelvis renal a la vejiga, en cuya base desembocan formando los meatos ureterales, los cuales tienen una estructura en válvula que permite a la orina pasar gota a gota del uréter a la vejiga, pero no en sentido contrario. La pared del uréter está formada por varias capas, una de ellas contiene músculo liso que al contraerse provoca el peristaltismo ureteral que facilita el avance de la orina.[8]
Vejiga urinaria
editarLa vejiga urinaria es un órgano hueco situado en la parte inferior del abdomen y superior de la pelvis, destinada a contener la orina que llega de los riñones a través de los uréteres. La vejiga es una bolsa compuesta por músculos que se encarga de almacenar el orín y liberarlo. Cuando está vacía, sus paredes superior e inferior se ponen en contacto, tomando una forma ovoidea cuando está llena. Su capacidad es de unos 300 a 450 ml. Su interior está revestido de una mucosa con un epitelio poliestratificado impermeable a la orina. Su pared contiene un músculo liso llamado músculo detrusor, que contrayéndose y con la ayuda de la contracción de los músculos abdominales, produce la evacuación de la orina a través de la uretra. A esto se llama micción. La parte de la vejiga que comunica con la uretra está provista de un músculo circular o esfínter que impide la salida involuntaria del orín. En la base de la vejiga se abre a la uretra conducto que lleva la orina al exterior durante la micción.
Uretra
editarLa uretra es el conducto que transporta la orina desde la vejiga urinaria hasta el exterior. Es marcadamente diferente entre los dos sexos. La uretra masculina mide alrededor de 20 cm de largo, tiene doble función, pues sirve para la expulsión del semen y la orina, se divide en varios segmentos: uretra prostática, uretra membranosa, uretra bulbar y uretra peneana. Esta última porción atraviesa el pene rodeada por los cuerpos cavernosos y esponjosos, desembocando al exterior en el meato uretral. La uretra femenina es más corta que la masculina, mide entre 3 y 4 cm de largo y termina en la vulva, por delante del orificio vaginal, su función es únicamente urinaria.[8]
Micción
editarSe llama micción al acto de vaciamiento de la vejiga urinaria y la expulsión de la orina al exterior a través de la uretra. La vejiga urinaria se dilata progresivamente a medida que se llena de orina, mediante la distensión de sus fibras musculares. Cuando el estiramiento es máximo se produce la necesidad de vaciar la vejiga, para lo cual la estimulación de fibras nerviosas procedentes del sistema nervioso parasimpático causa la contracción del músculo detrusor y la relajación del esfínter uretral externo. Este proceso es automático, producto de un reflejo espinal, aunque está controlado por centros cerebrales superiores que pueden inhibir el reflejo o facilitarlo, por lo que el acto se convierte en voluntario.[9]
La frecuencia de las micciones varía de un individuo a otro debido a que en ella intervienen factores personales como son el hábito, el estado psíquico de alegría o tensión, el consumo de agua y la sudoración. La cantidad de orina emitida en 24 horas es por término medio 1500 cm³. La vejiga urinaria tiene gran capacidad de distensión, en caso de retención por obstrucción se puede acumular en su interior más de un litro de orina, en cambio si existe cistitis puede aparecer deseo de miccionar cuando la vejiga contiene únicamente 50 mililitros.
Enfermedades del aparato urinario
editarExisten diferentes enfermedades que pueden afectar al aparato urinario, algunas de las más comunes se citan a continuación.
- Uretritis. Consiste en la inflamación de las paredes de la uretra debido a una infección bacteriana o a sustancias irritativas como jabones y detergentes. Provoca molestias o dolor al orinar (disuria) y secreción uretral.[10]
- Cistitis. Es la inflamación aguda o crónica de la vejiga urinaria. Puede tener distintas causas, la más frecuente es una infección por bacterias gram negativas. Los síntomas más comunes son: aumento de la frecuencia de las micciones, presencia de turbidez de la orina y sensación de quemazón al miccionar (disuria).
- Pielonefritis. Es una infección urinaria alta que afecta al riñón.
- Insuficiencia renal. Se define como la disminución de la filtración glomerular. Si aparece de forma brusca se denomina insuficiencia renal aguda, en caso contrario se llama insuficiencia renal crónica. Las causas pueden ser muy variadas, una de las más frecuentes es el deterioro de la función renal provocada por la diabetes mellitus (nefropatía diabética).
- Cólico nefrítico. Es un intenso dolor en la zona de los riñones y de los órganos genitales que en ocasiones va acompañado de pérdidas de sangre por la orina. Se debe a cálculos renales formados por precipitados de distintas sales como fosfatos, uratos y oxalatos que obstruyen la vía urinaria e impiden el flujo normal de orina.
- Cálculo renal. Es un trozo de material sólido que se forma dentro del riñón a partir de sustancias que están en la orina. El cálculo renal, llamado en ocasiones piedra, puede quedarse en el riñón o ir bajando a través del tracto urinario. La intensidad de la sintomatología que provoca está generalmente relacionada con el tamaño del cálculo. En ocasiones se produce su expulsión casi sin sintomatología.
Otros órganos excretores
editarAunque los riñones son los órganos más importantes para la función excretora, hay otros órganos que contribuyen a esta función. Entre ellos destacan la piel, los pulmones y el hígado.[11]
- Piel. En la piel se sitúan las glándulas sudoríparas que son glándulas de secreción externa, compuestas por un conjunto de túbulos apelotonados, ubicados en la dermis, y un tubo excretor que atraviesa la epidermis y desemboca en el exterior por un poro de la piel. La sustancia excretada por las glándulas sudoríparas, se denomina sudor, y se compone de agua (99 %), sales minerales (0,6 %), siendo el cloruro de sodio la más abundante, sustancias orgánicas que corresponden únicamente al 0,4 % del sudor, incluyen urea, creatinina y sales de ácido úrico. La excreción de sudor a través de la piel tiene dos funciones: Contribuir a la excreción del exceso de cloruro de sodio y regular la temperatura corporal, impidiendo que se eleve demasiado.
- Pulmón. Permiten excretar el dióxido de carbono formado durante la respiración celular. El dióxido de carbono es eliminado del cuerpo en cada exhalación. Un mecanismo que contribuye a eliminar el exceso de dióxido de carbono presente en la sangre, consiste en el aumento de la frecuencia respiratoria.
- Hígado. El hígado tiene muchas funciones y una de ellas puede considerarse la excreción. Los glóbulos rojos viejos, al ser destruidos en el bazo, liberan hemoglobina a la sangre, la cual es procesada y degradada en el hígado, y así se forman dos pigmentos: la bilirrubina y la biliverdina. Estos pigmentos, junto con otras sustancias formadas en el hígado, se vierten a la bilis. Por tanto la bilis, además de participar en la digestión de grasas, actúa como vía de eliminación de sustancias tóxicas. Los pigmentos biliares son eliminados junto con la materia fecal.
Referencias
editar- ↑ El aparato urinario y cómo funciona. U.S. Departament of health and human services. National Institutes of Health. Consultado el 30 de diciembre de 2017
- ↑ a b Memmler. El cuerpo humano. Salud y enfermedad. Autor: Barbara Janson Cohen. Consultado el 30 de diciembre de 2017
- ↑ «El aparato urinario». saludcastillayleon.es.
- ↑ Aparato urinario. Archivado el 11 de julio de 2018 en Wayback Machine. Miriam Damián Sandoval. Universidad autónoma de Zacatecas. Consultado el 30 de diciembre de 2017
- ↑ Fisiología renal. Procesos renales en la formación de orina: Filtración glomerular, Reabsorción y Secreción tubular. Archivado el 19 de febrero de 2018 en Wayback Machine. Autor M.V Cavilla. Consultado el 31 de diciembre de 2017
- ↑ a b Tortora, Derrickson: Principios de Anatomía y Fisiología, 11.ª edición. Consultado el 2 de febrero de 2017.
- ↑ Farmacología Texto y Atlas. Autores: Lüllmann, Mohr, Hein. Consultado el 1 de enero de 2018
- ↑ a b Urología básica para estudiantes de medicina. Autores: Byron Efrén Serrano Ortega, Eladio Steve Gómez Sotomayor. Loja-Ecuador, 2016. Consultado el 1 de febrero de 2018
- ↑ Campbell-Walsh. Urologia. Editorial Médica Panamericana
- ↑ Uretritis y prostatitis. Archivado el 31 de diciembre de 2017 en Wayback Machine. Bases de la Medicina Clínica. Facultad de Medicina. Universidad de Chile. Consultado el 31 de diciembre de 2017
- ↑ 3º ESO. Tema 10. El aparato urinario.