Ovario
El ovario (lat. ovum: huevo; gr. ooforon)[1] es la gónada femenina, secretora de hormonas sexuales y productora de los óvulos.[2]
Son órganos ubicados dentro de la pelvis (uno a cada lado) de forma ovoidea y con alrededor de tres centímetros de diámetro (en la humana) .
Los ovarios poseen dos funciones interrelacionadas: una es la producción de hormonas de tipo esteroide (esteroidogénesis), y por otra parte la formación de gametos (gametogénesis) que son los óvulos.
En los ovarios pueden desarrollarse tumores benignos o malignos, de tipo quístico o sólido.
| Ovario | ||
|---|---|---|
 Ubicación de los ovarios dentro de la pelvis. | ||
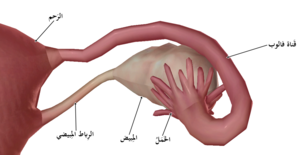 Ovario en el centro (en gris), rodeado por la trompa. | ||
| Nombre y clasificación | ||
| Latín | [TA]: ovarium | |
| TA | A09.1.01.001 | |
| Gray | pág.1254 | |
| Información anatómica | ||
| Región | cavidad pélvica | |
| Sistema | Reproductor | |
| Arteria | Arteria ovárica, Arteria uterina | |
| Vena | Vena ovárica y uterinas | |
| Nervio | Plexo ovárico | |
| Linfa | Ganglios paraaórticos | |
|
| ||
Embriología
editarLas células germinales primordiales surgen del saco vitelino y migran bajo el control del factor de células madre a través del intestino primitivo al mesenterio dorsal y luego lateralmente a las crestas gonadales.
Al llegar a las crestas genitales XX en desarrollo, las células germinales primordiales proliferan como ovogonias y posteriormente entran en la meiosis.
Las ovogonias en proliferación en asociación con las células somáticas se dividen en cordones ovígeros de forma irregular orientados radialmente y abiertos a la superficie del ovario.
Las células somáticas se asocian estrechamente con la ovogonía y juntas se convierten en folículos primordiales.[3]
Anatomía
editarLos ovarios se localizan dentro de la pelvis femenina, a los lados del útero con el cual se conectan. Son estructuras pares con forma de almendra, con medidas de 1x2x3 cm aproximadamente, en la mujer fértil (aunque varía durante el ciclo), y con un peso de unos 6 a 7 gramos, que muestran color blanco grisáceo. Los ovarios se encuentran fijados a ambos lados del útero.[4]
Peritoneo
editarEl ovario es el único órgano intraperitoneal no recubierto totalmente, (es decir desperitonizado),[4] puesto que la hoja posterior del peritoneo que forma el ligamento ancho del útero se detiene bruscamente en el ovario al entrar en contacto con el epitelio ovárico a nivel de la línea de Farré-Waldeyer.
Medidas de sujeción
editarEl ovario posee medidas de sujeción para fijarlo en una posición que son:
- El ligamento útero-ovárico o propio del ovario: va desde el polo medial o uterino del ovario al fondo del útero.
- El ligamento suspensorio: se dirige desde el polo tubárico del ovario a la pared abdominal.
- El mesoovario: se une a lo largo del útero.[5]
- El mesosálpinx: fija al ovario a las trompas de uterinas.
- El ligamento tubo-ovárico: une al ovario con el pabellón de la trompa de Falopio.
Irrigación
editarLa irrigación del ovario está dada por la artería gonadal o arteria ovárica, rama directa de la aorta abdominal, que pasa a los ovarios a través de los ligamentos suspensorios, esta arteria se anastomosa con la segunda fuente de irrigación del ovario, las ramificaciones ováricas de las arterias uterinas, que se originan en las arterias ilíacas internas.
Inervación
editarLa inervación del ovario deriva en parte del plexo ovárico y en parte del plexo uterino. nervio ovárico superior, y el nervio vago.[6]
Histología
editarEl ovario está constituido por una envoltura externa de epitelio simple cúbico, dispuesto sobre la túnica albugínea de tejido conjuntivo denso.
- Corteza El epitelio germinal y folículos ováricos, estroma subyacente se encuentra la zona albugínea, que contiene tejido conjuntivo denso.
- Médula Tejido conectivo laxo muy vascularizado e inervado que se continúa con el mesoovario a través del hilio.[7]
Fisiología del ovario
editarLos ovarios poseen dos funciones interrelacionadas: una es la esteroidogénesis, es decir, la producción de hormonas de tipo esteroide y por otra parte la gametogénesis cuyos gametos maduros son los óvulos.[8]
Gameto del ovario
editarEl óvulo es la célula sexual haploide (gameto), del ovario de la hembra animal. En la superficie del ovario, un folículo ovárico se rompe y libera un ovocito terciario, proceso llamado ovulación.[9]
Hormonas del ovario
editarLas hormonas ováricas principales que produce son los estrógenos, y la progesterona. Los estrógenos son los responsables del crecimiento del endometrio durante la fase proliferativa del ciclo menstrual. La progesterona es la hormona que evita el desprendimiento del endometrio rico en glucógeno durante la fase secretora del ciclo menstrual y la inhibina, que impide la secreción de la FSH desde la hipófisis. Con ayuda de estas hormonas el óvulo acabará implantándose en el endometrio.[10] También en el ovario se producen pequeñas cantidades de testosterona.[11]
En la pubertad, el ovario comienza a secretar mayores niveles de hormonas, lo que provoca que las características sexuales secundarias comiencen a desarrollarse como respuesta. El ovario cambia de estructura y función a partir de esta etapa vital.[12] Dado que los ovarios regulan las hormonas, juegan un papel importante en el embarazo y la fertilidad. Cuando los ovocitos son liberados en la trompa de Falopio, una variedad de mecanismos de retroalimentación estimulan el sistema endocrino, que hace que cambien los niveles hormonales. Estos mecanismos de retroalimentación están controlados mediante el hipotálamo y la glándula Hipófisis.[13]
Producción de gametos
editarLos ovarios dan lugar a la producción y liberación periódica de óvulos, los gametos femeninos. En los ovarios, los ovocitos en desarrollo maduran en los folículos, que están llenos de líquido. Por lo general, solo se desarrolla un ovocito a la vez, pero otros también pueden madurar simultáneamente. Los folículos se componen de diferentes tipos y números de células según la etapa de su maduración, y su tamaño es indicativo de la etapa de desarrollo de los ovocitos que contienen.[14]
Cuando el ovocito termina su maduración en el ovario, una oleada de hormonas luteinizantes secretada por la glándula hipófisis estimula la liberación del ovocito a través de la ruptura del folículo, en un proceso llamado ovulación.[15] El folículo permanece funcional y se reorganiza en un cuerpo lúteo, que secreta progesterona con el fin de preparar el útero para una eventual implantación del embrión.[16]
Envejecimiento ovárico
editarA medida que las mujeres envejecen experimentan una disminución en el rendimiento reproductivo que acompaña a la menopausia. Este fenómeno está relacionado con una disminución en el número de folículos ováricos.
Aunque alrededor de un millón de ovocitos están presentes al nacer en el ovario humano, solamente unos 500 de estos —alrededor del 0.05 %— ovulan, mientras que el resto se atresian. La disminución de la reserva ovárica parece ocurrir a un ritmo en constante aumento con la edad,[17] y conduce a un agotamiento casi completo de la reserva alrededor de los 52 años. A medida que la reserva ovárica y la fertilidad disminuyen con la edad, también hay un aumento paralelo en los embarazos fallidos y errores en la meiosis que resultan en embriones con cromosomas anormales.
La reserva ovárica y la fertilidad se mantienen de manera óptima entre los 20 a 30 años de edad. Por encima de los 45 años el ciclo menstrual comienza a cambiar y el conjunto de folículos disminuye significativamente. Los eventos que conducen al envejecimiento ovárico siguen sin estar claros; la variabilidad individual del envejecimiento ovárico podría incluir factores ambientales, hábitos de estilo de vida o factores genéticos.[18]
Las mujeres con una mutación hereditaria en el gen de reparación del ADN BRCA1 presentan menopausia prematuramente,[19] lo que sugiere que los daños en el ADN que ocurren naturalmente en los ovocitos se reparan de manera menos eficiente en estas mujeres, lo que conduce a una falla reproductiva temprana. Se pueden utilizar una variedad de métodos de prueba para determinar la fertilidad según la edad materna. Muchas de estas pruebas miden los niveles de hormonas FSH y GnrH.
Métodos como medir los niveles de la Hormona antimülleriana (AMH) y el recuento de folículos antrales (AFC), pueden predecir el envejecimiento ovárico. Una AFC menor de 4 es una reserva ovárica baja o muy baja, establece la menopausia dentro de los 7 años siguientes. Los niveles de AMH sirven como un indicador de este envejecimiento ya que se puede determinar la calidad de los folículos ováricos.[20][21]
Un tratamiento experimental para estas pacientes es administrar plasma rico en plaquetas dentro del ovario en el día 8 o 9 del ciclo mentrual, con el fin de recuperar la actividad del ovario. Para comprobar la efectividad de la técnica se estudia la hormona AMH que podría aumentar sus niveles en sangre.[cita requerida]
Patología
editarEntre las dolencias ginecológicas, los tumores de los ovarios representan los problemas diagnósticos más difíciles. En los ovarios pueden desarrollarse tumores benignos o malignos, de tipo quístico o sólido, de histología epitelial, conjuntiva, funcionante o teratomas. En un ovario la transición de una lesión benigna a otra maligna es sutil.[22] Diversos factores entre ellos los genéticos, los embriológicos, los estructurales y los funcionales, interactúan para determinar una enorme capacidad tumoral, ya sea benigna o maligna.
Las tumoraciones benignas del ovario son los quistes y los tumores. Los tumores benignos más frecuentes del ovario, derivan del desarrollo del folículo ovárico y son formaciones quísticas originadas por un estímulo anormal del folículo o por alteraciones en el proceso de su involución. La mayoría de los quistes y tumores benignos no producen ningún síntoma, aunque algunos se asocian a dolor o sensación de pesadez en la pelvis.[23] Los tumores de ovario no cancerosos (benignos) son los teratomas benignos quísticos (quiste dermoide), las masas sólidas compuestas por tejido conjuntivo y los Cistoadenomas.
Las neoplasias de tipo maligno, presentan una histología muy diversa, ya sea de origen epitelial, de origen en el estroma gonadal y finalmente, de origen en las células germinales.[22][24]
Ooforectomía
editarLa ooforectomía es el proceso quirúrgico que consiste en la extirpación de uno o los dos ovarios. Se denomina entonces ooforectomía uni o bilateral. Esta operación se puede realizar a través del abdomen por cirugía laparoscópica o bien por cirugía convencional. Cuando es de ambos ovarios deja a la mujer imposibilitada de producir óvulos y hormonas entrando ésta en menopausia de origen quirúrgico. En los casos en la que la paciente es portadora de un tumor ovárico no canceroso se saca solo el ovario afectado pudiendo el ovario restante suplir todas las funciones. En caso de quistes ováricos benignos, generalmente se extirpa solo el quiste.
Véase también
editarReferencias
editar- ↑ OMS,OPS (ed.). «Ovario». Descriptores en Ciencias de la Salud, Biblioteca virtual en Salud.
- ↑ «Diccionario médico-biológico, histórico y etimológico». Archivado desde el original el 5 de agosto de 2012. Consultado el 16 de agosto de 2012.
- ↑ Hummitzsch K.; Irving-Rodgers HF.; Hatzirodos N.; Bonner W.; Sabatier L.; Reinhardt DP. et al. (2013). «A New Model of Development of the Mammalian Ovary and Follicles». PLOS ONE 8 (2): e55578. doi:10.1371/journal.pone.0055578.
- ↑ a b Latarjet; Ruiz Liard (2004). «cap.125:Ovario». Anatomía Humana. Médica Panamericana. p. 1609.
- ↑ «Lecciones de anatomía patológica».
- ↑ María Luisa Santillán (2013). Inervación del ovario «Por los terrenos del ovario». Ciencia UNAM.
- ↑ «El Ovario. La estructura histológica». Facultad de Veterinaria, Universidad Complutense de Madrid. Archivado desde el original el 23 de junio de 2018. Consultado el 2 de febrero de 2021.
- ↑ Hall J.E. «Cap.81: Fisiología femenina antes del embarazo y hormonas femeninas». Tratado de Fisiología Médica, Guyton (12a edición). pp. 987-990. Consultado el 1 de febrero de 2021.
- ↑ «Óvulo». Química.es.
- ↑ Malgor L.A., Valsecia M.E. «Cap26:Farmacología de las Hormonas Sexuales Femeninas.». Farmacología Médica. vol.I. Facultad de Medicina. UNNE.
- ↑ O. Rigoli (2004). «Recuento anatómico y fisiológico del aparato reproductor». Editorial Ciencias Médicas.
- ↑ Colvin, Caroline Wingo; Abdullatif, Hussein (1 de enero de 2013). «Anatomy of female puberty: The clinical relevance of developmental changes in the reproductive system». Clinical Anatomy (en inglés) 26 (1). pp. 115-129. ISSN 1098-2353. PMID 22996962. S2CID 46057971. doi:10.1002/ca.22164.
- ↑ Richards, JoAnne S.; Pangas, Stephanie A. (1 de abril de 2010). «The ovary: basic biology and clinical implications». The Journal of Clinical Investigation (en inglés) 120 (4). pp. 963-972. ISSN 0021-9738. PMC 2846061. PMID 20364094. doi:10.1172/JCI41350.
- ↑ Ross M; Pawlina W (2011). Histology: A Text and Atlas (6ª edición). Lippincott Williams & Wilkins. p. 833. ISBN 978-0-7817-7200-6.
- ↑ Melmed, S.; Polonsky, KS.; Larsen, PR.; Kronenberg, HM. (2011). Williams Textbook of Endocrinology (12th edición). Saunders. p. 595. ISBN 978-1437703245.
- ↑ Ross M y Pawlina W, 2011, p. 839.
- ↑ Hansen KR.; Knowlton NS.; Thyer AC.; Charleston JS.; Soules MR.; Klein NA. (2008). «A new model of reproductive aging: the decline in ovarian non-growing follicle number from birth to menopause». Hum Reprod (en inglés) 23 (3): 699-708. PMID 18192670. doi:10.1093/humrep/dem408.
- ↑ Amanvermez, R.; Tosun M. (2016). «An Update on Ovarian Aging and Ovarian Reserve Tests». International Journal of Fertility & Sterility (en inglés) 9 (4): 411-415. ISSN 2008-076X. PMC 4793161. PMID 26985328.
- ↑ Rzepka-Górska, I; Tarnowski, B; Chudecka-Głaz, A; Górski, B; Zielińska, D; Tołoczko-Grabarek, A (2006). «Premature menopause in patients with BRCA1 gene mutation». Breast Cancer Res Treat (en inglés) 100 (1): 59-63. PMID 16773440. S2CID 19572648. doi:10.1007/s10549-006-9220-1.
- ↑ Usta T.; Oral E. (2012). «Is the measurement of anti-Müllerian hormone essential?». Current Opinion in Obstetrics and Gynecology 24 (3): 151-157. ISSN 1040-872X. PMID 22487725. S2CID 24219177. doi:10.1097/GCO.0b013e3283527dcf.
- ↑ N. Lonegroa; N. Napolia; R. Pesceb; C. Chacóna (2016). «Recuento de folículos antrales como predictor de la respuesta ovárica». Revista Argentina de Radiología (Elsevier) 80 (4). Texto «páginas 252-257 » ignorado (ayuda)
- ↑ a b Pons Porrata L.M., García Gómez O., Salmon Cruzata A., Macías Navarro M.M., Guerrero Fernández C.M. (2012). «Tumores de ovario: patogenia, cuadro clínico, diagnóstico ecográfico e histo patológico». MEDISAN (Revisión) (Santiago de Cuba: SciELO) 16 (6). Consultado el 21 de julio de 2020.
- ↑ Kilpatrick C.C. (2019). Manual MSD, Versión para profesionales, ed. «Tumoraciones benignas de ovario». Consultado el 25 de julio de 2020.
- ↑ Ramírez P.T. (2019). Manual MSD, Versión para profesionales, ed. «Cáncer de ovario». Consultado el 25 de julio de 2020.
Enlaces externos
editar- Wikimedia Commons alberga una categoría multimedia sobre Ovario.
- Esta obra contiene una traducción parcial derivada de «Ovary» de Wikipedia en inglés, concretamente de esta versión, publicada por sus editores bajo la Licencia de documentación libre de GNU y la Licencia Creative Commons Atribución-CompartirIgual 4.0 Internacional.
- El Diccionario de la Real Academia Española tiene una definición para ovario.