Oftalmopatía de Graves
La oftalmopatía de Graves, también conocida como enfermedad ocular tiroidea (EOT), es un trastorno inflamatorio autoinmune de la órbita y los tejidos periorbitales, caracterizado por la retracción del párpado superior, el retraso del párpado, la hinchazón, el enrojecimiento (eritema), la conjuntivitis y la protrución resultante de los ojos (exoftalmia).[1] Se produce con mayor frecuencia en individuos con la enfermedad de Graves, y con menor frecuencia en individuos con tiroiditis de Hashimoto, o en aquellos que son eutiroideos.Es una parte de un proceso sistémico con una expresión variable en los ojos, en el tiroides y en la piel, causada por los autoanticuerpos que se unen a los tejidos de esos órganos. Los autoanticuerpos afectan a los fibroblastos de los músculos del ojo, y esos fibroblastos pueden diferenciarse en células grasas (adipocitos). Las célula adiposas y los músculos se expanden e inflaman.Las venas se comprimen no son capaces de drenar, lo que causa un edema.La incidencia anual es de 16 de cada 100 000 mujeres y 3 de cada 100 000 hombres.Alrededor del 3-5% sufre una enfermedad grave con dolor intenso y ulceración de la córnea que pone en peligro la vista o compresión del nervio óptico. Fumar, que está asociado con muchas enfermedades autoinmunes, aumenta la incidencia 7,7 veces.En los casos más leves, se puede curar y símplemente necesita medidas para reducir las molestias, lágrimas artificiales y dejar de fumar, si fuera posible.Los casos más severos se consideran una emergencia y se tratan con glucocorticoides (esteroides) y, a veces, con ciclosporina.Muchos mediadores biológicos antiinflamatorios, como infliximab, etanercept y anakinra se están probando.En enero de 2020, la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA), aprobó el teprotumumab-trbw para el tratamiento de la oftalmopatía de Graves.[2]
| Oftalmopatía de Graves | ||
|---|---|---|
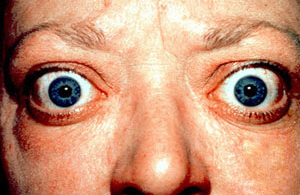 Ojos saltones y retracción de los párpados por la enfermedad de Graves | ||
| Especialidad | oftalmología | |
Indicios y síntomas
editarEn los casos más leves, los pacientes presentan una retracción del párpado.De hecho, la retracción del párpado superior es el signo ocular más común de la orbitopatía de Graves. Este hallazgo se asocia a un retraso del párpado en la infraducción (signo de Von Graefe), a un desvío del globo ocular en la supraducción (signo de Kocher), a un ensanchamiento de la fisura palpebral durante la fijación (signo de Dalrymple) y a una incapacidad para cerrar completamente los párpados (lagoftalmos, signo de Stellwag). A consecuencia de la proptosis, la retracción de los párpados y el lagoftalmos, la córnea es más propensa a la sequedad y puede presentar quemosis, erosiones epiteliales puntiformes y queratoconjuntivitis límbica superior. Los pacientes también presentan una disfunción de la glándula lagrimal con una disminución de la cantidad y composición de las lágrimas producidas. Entre los síntomas no específicos de estas patologías se incluyen irritación, arenilla, fotofobia, lagrimeo y visión borrosa. No suelen sentir dolor, pero los pacientes a menudo se quejan de una presión en la órbita.También se puede dar una hinchazón periorbitaria debido a la inflamación.
Signos oculares en la enfermedad activa moderada, las señales y síntomas son persistentes y crecientes e incluyen la miopatía. La inflamación y el edemade los músculos extraoculares provocan una anormalidad en la mirada.El músculo recto inferior del ojo es el músculo más afectado y el paciente puede experimientar una diplopía vertical al mirar arriba y una limitación de la elevación de los ojos debido a la fibrosis del músculo. Esto también puede incrementar la presión intraocular de los ojos.La visión doble es intermitente al principio pero puede volverse crónica.El recto medial suele ser el segundo músculo más afectado, pero pueden ser múltiples los músculos afectados de manera asimétrica.En los casos más severos y activos, se producen efectos másicos y cambios cicatriciales dentro de la órbita. Esto se manifiesta con una exoftamía progresiva, una miopatía restrictiva que restringe la movilidad ocular y una neuropatía óptica.Con el alargamiento del músculo extraocular en el ápex orbital, el nervio óptico corre el peligro de sufrir una compresión.La grasa orbital o el estiramiento del nervio debido al aumento del volumen orbitario también pueden provocar daños en el nervio óptico. El paciente experimenta una pérdida de agudeza visual, un defecto del campo visual, un defecto pupilar aferente y una pérdida de la visión del color. Esto es una emergencia que requiere de cirugía urgente para prevenir una ceguera permanente.
Fisiopatología
editarTAO es una enfermedad autoinmune orbital.El receptor de la hormona estimulante del tiroides (TSH-R) es un antígeno que se encuentra en la grasa orbital y en el tejido conectivo, y es un objetivo de la agresión autoinmune.
En el examen histológico, hay una infiltración del tejido conjuntivo orbital por linfocitos, plasmocitos y mastocitos. La inflamación da lugar a un depósito de colágeno y glicosaminoglicanos en los músculos, lo que conduce a un posterior agrandamiento y fibrosis. También se produce una inducción de la lipogénesis por parte de los fibroblastos y los preadipocitos, lo que provoca un aumento de los compartimentos de la grasa orbital y del músculo extraocular. Este aumento de volumen del contenido intraorbital dentro de los confines de la órbita ósea puede dar lugar a una neuropatía óptica distiroidea (DON), a un aumento de las presiones intraoculares, a una proptosis y a una congestión venosa que provoca quemosis y edema periorbitario. Además, la expansión del volumen del tejido blando intraorbital también puede remodelar la órbita ósea y agrandarla, lo que puede ser una forma de autodescompresión.
Pruebas diagnósticas
editarLa oftalmopatía de Graves se diagnostica clínicamente por los signos y síntomas oculares que presenta, pero las pruebas positivas de anticuerpos (antitiroglobulina, antimicrosómica y antireceptor de tirotropina) y las anomalías en el nivel de hormonas tiroideas (T3, T4 y TSH) ayudan a respaldar el diagnóstico.La fotografía orbital es una herramienta interesante para el diagnóstico de la oftalmopatía de Graves y son útiles para controlar la progresión de la enfermedad en los pacientes. Sin embargo, no se justifica cuando el diagnóstico puede establecerse clínicamente. La ecografía puede detectar una orbitopatía de Graves temprana en pacientes sin hallazgos orbitales clínicos. Sin embargo, es menos fiable que el TAC y la resonancia magnética (RM) para evaluar la afectación del músculo extraocular en el vértice orbitario, que puede provocar ceguera. Por lo tanto, la TC o la RM son necesarias cuando se sospecha de una afectación del nervio óptico. En la neuroimagen, los hallazgos más característicos son el engrosamiento de los músculos extraoculares con preservación de los tendones, generalmente bilateral, y la proptosis.
Clasificación
editarMnemónico: "NO SPECS":
Prevención
editarDejar de fumar es una sugerencia común.Además de dejar de fumar, hay pocas investigaciones definitivas en este ámbito.Además de los estudios sobre el selenio mencionados anteriormente, algunas nuevas investigaciones también sugieren que el uso de estatinas puede ayudar.
Tratamiento
editarA pesar de que algunas personas experimentan una remisión espontánea de los síntomas en un año, muchas necesitan tratamiento. El primer paso es regular los niveles de la hormona tiroidea.La lubricación tópica del ojo se utiliza para evitar el daño corneal causado por la exposición. Los corticosteroides son eficaces para reducir la inflamación orbital, pero los beneficios cesan tras su interrupción. El tratamiento con corticosteroides también está limitado por sus numerosos efectos secundarios. La radioterapia es una opción alternativa para reducir la inflamación orbital aguda. Aunque aún existe controversia sobre su eficacia.Una forma sencilla de reducir la inflamación es dejar de fumar, ya que en los cigarrillos se encuentran sustancias que favorecen la inflamación. También se puede tratar con teprotumumab-trbw.Existen pruebas provisionales sobre el selenio en las enfermedades leves. El tocilizumab, un fármaco utilizado para suprimir el sistema inmunitario, también se ha estudiado como tratamiento del TED. Sin embargo, una Revisión Cochrane publicada en 2018 no encontró evidencia (no se publicaron estudios clínicos relevantes) que demuestre que el tocilizumab funciona en personas con TED.En enero de 2020, la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA), aprobó el teprotumumab-trbw para el tratamiento de la oftalmopatía de Graves.
Cirugía
editarExisten pruebas de que una tiroidectomía total o subtotal puede ayudar a reducir los niveles de anticuerpos del receptor de la TSH (TRAbs) y, como consecuencia, reducir los síntomas oculares, quizás después de un desfase de 12 meses. Sin embargo, una meta revisión de 2015 no encontró tales beneficios, y hay algunas pruebas que sugieren que la cirugía no es mejor que la medicación.La cirugía puede realizarse para descomprimir la órbita, mejorar la proptosis y tratar el estrabismo que causa la diplopía. La cirugía se realiza una vez que la enfermedad de la persona se ha estabilizado durante al menos seis meses. Sin embargo, en los casos graves, la cirugía se convierte en algo urgente para evitar la ceguera por la compresión del nervio óptico. Debido a que la cavidad ocular es ósea, la hinchazón no puede acomodarse y como resultado, el ojo se empuja hacia adelante hacia una posición protruida. La descompresión orbitaria consiste en extraer algo de hueso de la cavidad ocular para abrir uno o más senos paranasales y así hacer espacio para el tejido inflamado y permitir que el ojo se mueva de nuevo hacia una posición normal.
La cirugía de los párpados es la más frecuente en los pacientes con oftalmopatía de Graves. Las cirugías de alargamiento del párpado pueden realizarse en el párpado superior e inferior para corregir el aspecto del paciente y los síntomas de exposición de la superficie ocular. La miotomía marginal del músculo elevador del paladar puede reducir la altura de la fisura palpebral en 2-3 mm. Cuando hay una retracción más severa del párpado superior o queratitis de exposición, se recomienda la miotomía marginal del levator palpebrae asociada a la cantoplastia lateral del tarso. Este procedimiento puede bajar el párpado superior hasta 8 mm. Otros enfoques incluyen la müllerectomía (resección del músculo de Müller), los injertos de espaciadores de párpados y la recesión de los retractores del párpado inferior. La blefaroplastia también puede realizarse para eliminar el exceso de grasa en el párpado inferior.Un grupo de trabajo italiano publicó en 2015 un resumen de recomendaciones sobre el tratamiento, que apoya en gran medida los otros estudios.
Pronóstico
editarLos factores de riesgo de la orbitopatía progresiva y grave asociada al tiroides son:
Edad superior a 50 años
Rápido desarrollo de los síntomas en menos de 3 meses
Persona fumadora
Diabetes
Hipertiroidismo grave o incontrolado
Presencia de mixedema pretibial
Niveles altos de colesterol
Enfermedad vascular periférica
Epidemiología
editarLa patología afecta sobre todo a personas de 30 a 50 años de edad. Las mujeres tienen cuatro veces más probabilidades de desarrollar OAT que los hombres. Cuando los varones se ven afectados, suelen tener una aparición más tardía y un peor pronóstico. Un estudio demostró que, en el momento del diagnóstico, el 90% de los pacientes con orbitopatía clínica tenían hipertiroidismo según las pruebas de función tiroidea, mientras que el 3% tenía tiroiditis de Hashimoto, el 1% era hipotiroideo y el 6% no presentaba ninguna anomalía en las pruebas de función tiroidea. De los pacientes con hipertiroidismo de Graves, entre el 20 y el 25 por ciento presenta una oftalmopatía de Graves clínicamente evidente, mientras que sólo el 3-5% desarrollará una oftalmopatía grave.
Historia
editarEn la literatura médica, Robert James Graves, en 1835, fue el primero en describir la asociación de un bocio tiroideo con el exoftalmos (proptosis) del ojo. La oftalmopatía de Graves puede aparecer antes, con o después de la aparición de la enfermedad tiroidea manifiesta y suele tener una aparición lenta a lo largo de muchos meses.
Véase también
editarReferencias
editar- ↑ Bahn, Rebecca S. (2010). «Graves' Ophthalmopathy». New England Journal of Medicine 362 (8): 726-738. PMC 3902010. PMID 20181974. doi:10.1056/NEJMra0905750.
- ↑ «Oftalmopatía de Graves (Oftalmopatía de Graves u Orbitopatía de Graves)». Consultado el 25 de junio de 2022.
Lecturas complementarias
editarBehbehani, Raed; Sergott, Robert C; Savino, Peter J (2004). "Orbital radiotherapy for thyroid-related orbitopathy". Opinión actual en oftalmología. 15 (6): 479–82. doi:10.1097/01.icu.0000144388.89867.03. PMID 15523191.S2CID 31340321.
Boncoeur, M.-P. (2004). "Orbitopathie dysthyroïdienne : imagerie : Orbitopathie dysthyroïdienne" [Imaging techniques in Graves disease : Dysthyroid orbitopathy]. Journal Français d'Ophtalmologie (in French). 27 (7): 815–8. doi:10.1016/S0181-5512(04)96221-3. PMID 15499283.INIST:16100159.
Boulos, Patrick Roland; Hardy, Isabelle (2004). "Thyroid-associated orbitopathy: A clinicopathologic and therapeutic review". Opinión actual en oftalmología. 15 (5): 389–400. doi:10.1097/01.icu.0000139992.15463.1b. PMID 15625899.S2CID 23194226.
Camezind, P.; Robert, P.-Y.; Adenis, J.-P. (2004). "Signes cliniques de l'orbitopathie dysthyroïdienne : Orbitopathie dysthyroïdienne" [Clinical signs of dysthyroid orbitopathy : Dysthyroid orbitopathy]. Journal Français d'Ophtalmologie (in French). 27 (7): 810–4. doi:10.1016/S0181-5512(04)96220-1. PMID 15499282.INIST:16100158.
Duker, Jay S.; Yanoff, Myron (2004). "chapt 95". Ophthalmology (2nd ed.). Saint Louis: C.V. Mosby. ISBN 978-0-323-02907-0.
Morax, S.; Ben Ayed, H. (2004). "Techniques et indications chirurgicales des décompressions osseuses de l'orbitopathie dysthyroïdienne" [Orbital decompression for dysthyroid orbitopathy: a review of techniques and indications]. Journal Français d'Ophtalmologie (in French). 27 (7): 828–44. doi:10.1016/s0181-5512(04)96225-0. PMID 15499287.
Rose, John G.; Burkat, Cat Nguyen; Boxrud, Cynthia A. (2005). "Diagnosis and Management of Thyroid Orbitopathy". Otolaryngologic Clinics of North America. 38 (5): 1043–74. doi:10.1016/j.otc.2005.03.015. PMID 16214573.
Enlaces externos
editar- Esta obra contiene una traducción incompleta, No presenta Referencias derivada de « Graves ophthalmopathy » de Wikipedia en inglés, concretamente de esta versión, publicada por sus editores bajo la Licencia de documentación libre de GNU y la Licencia Creative Commons Atribución-CompartirIgual 4.0 Internacional.