Parto prematuro
El nacimiento prematuro o parto pretérmino[a] en el ser humano es definido médicamente como el parto ocurrido antes de la trigesimoséptima semana de gestación,[2] en oposición a la mayoría de los embarazos que duran más allá de las 37 semanas,[3] contadas desde el primer día de la última menstruación.[4] El nacimiento prematuro ocurre en entre el 6 y el 12 % de los nacimientos totales de la mayoría de los países. Cuanto más corto sea el período del embarazo, más alto es el riesgo de las complicaciones. Los bebés que nacen antes de tiempo tienen un riesgo moderado de muerte en sus primeros años de vida. Existe también un riesgo alto de desarrollar serios problemas de salud tales como: parálisis cerebral, enfermedades crónicas pulmonares, problemas gastrointestinales, retraso mental, pérdida de la visión y el oído.
| Parto prematuro | ||
|---|---|---|
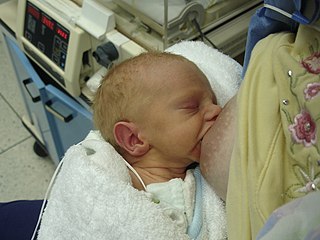 Recién nacido pretérmino moderado de 3 días de nacido, lactando. | ||
| Especialidad | obstetricia y ginecología | |
| Sinónimos | ||
| Nacimiento prematuro, bebé prematuro | ||
A pesar de que existen varios factores conocidos que llevan al nacimiento prematuro, en casi la mitad de todos los nacimientos de este tipo se desconoce su causa. Cuando las condiciones lo permiten, los médicos pueden intentar detener el trabajo de parto prematuro, para que así el embarazo pueda continuar hasta su término, aumentando así las probabilidades del futuro bebé de sobrevivir con buena salud. Sin embargo, no existen métodos fiables para detener o prevenir el proceso de parto prematuro en todos los casos.
Después de nacer, los recién nacidos prematuros son llevados a una unidad neonatológica de cuidados intensivos. Allí son puestos en incubadoras, una cuna cerrada en plástico con ambiente en cuanto a temperatura y humedad ambiental controlado, ya que en el nacimiento están expuestos a factores ambientales externos y procesos fisiológicos propios que ponen en riesgo la estabilidad térmica del neonato. Su manejo debe de ser mínimo para evitar perdida de energía y limitar su exposición a gérmenes. En algunos casos se usa una atmósfera enriquecida de oxígeno, aunque se trata de evitar, ya que puede causar efectos secundarios dañinos como la retinopatía por concentraciones altas de oxígeno. Los neonatos prematuros pueden ser dados de alta del hospital cuando ya no necesiten los cuidados intensivos constantes que el hospital provee.
Epidemiología
editarEn Europa y muchos países desarrollados la tasa de nacimientos prematuros es generalmente 5-9 %, y en los EE. UU. incluso ha aumentado al 12-13 % en las últimas décadas. En España, en la Encuesta Nacional de Mortalidad Perinatal realizada en 1995 por la Sección de Medicina Perinatal de la Sociedad Española de Ginecología y Obstetricia (SEGO), la incidencia de partos pretérminos era de 6,94 %.[3] En Cataluña se ha producido un importante aumento de los porcentajes de prematuridad entre los años 1993, en que se registró una tasa del 5,5 %, y 2002 con una tasa del 7,6 %.[3] En el Hospital Universitario San Vicente de Paúl de la ciudad de Medellín, Colombia la frecuencia de prematuridad es del 10,6 % cuando se incluye la edad gestacional entre 28 y 36 semanas.[4]
Las causas de un parto prematuro se pueden clasificar en tres grupos: las que son idiopáticas o espontáneas suponen un 40-45 %, aquellas que son consecuencia de una ruptura prematura de membranas el 25-30 % y, el resto (30-35 % de los casos), son inducidas por razones yatrogénicas, como un deterioro del medio intrauterino por infección, retraso del crecimiento intrauterino o peligro significativo de la salud materna en la preeclampsia y cáncer. Basado en la edad gestacional, el 5 % de los estos alumbramientos se producen antes de las 28 semanas, constituyendo de esta forma la prematuridad extrema, el 15 % entre las semanas 28 y 31 (prematuridad severa), el 20 % entre las 32-33 semanas (prematuridad moderada), y el 60-70 % entre las 34-36 semanas.[5]
Como el peso al nacer es más fácil de determinar que la edad gestacional, la Organización Mundial de la Salud hace un seguimiento de los recién nacidos de bajo peso al nacer (<2500 g), los cuales ocurren en un 16,5 % de los nacimientos en las regiones menos desarrolladas durante el año 2000.[6] Se estima que un tercio de esos nacimientos de peso bajo al nacer se debieron a un parto antes de tiempo. Por lo general, el peso se correlaciona con la edad gestacional, sin embargo, los bebés pueden tener pesos inferiores al rango normal por otros motivos que el parto prematuro, como es el caso del consumo del tabaco y alcohol durante el embarazo. Entre los recién nacidos de bajo peso al nacer también se incluyen los que nacen a término y que son pequeños para la edad gestacional. La clasificación basada en el peso reconoce también el grupo de los que son de muy bajo peso al nacer, que nacen con menos de 1500 g, y aquellos con muy bajo peso al nacer, que pesan menos de 1000 g.[7] Casi todos los recién nacidos en estos dos últimos grupos han nacido prematuramente.
Causas
editarHay muchas causas relacionadas con los nacimientos prematuros. A pesar de ello, la naturaleza de la relación entre las causas y el nacimiento prematuro no está clara.
El parto es un proceso complejo que involucra muchos factores. Se han identificado cuatro diferentes vías que pueden resultar en el nacimiento prematuro y tienen considerable evidencia: activación endocrina fetal precoz, sobredistensión uterina, hemorragia decidual, intrauterina y la inflamación o infección. La activación de una o más de estas vías puede haber ocurrido gradualmente a lo largo de semanas, incluso meses. En la práctica una serie de factores han sido identificados que se asocian con un nacimiento pretérmino, sin embargo, una asociación no establece causalidad.[cita requerida]
Aunque una mujer haga todo «bien» durante la preñez, puede, de todas formas, tener un bebé prematuro. Existen ciertos factores de riesgo para los nacimientos prematuros. por ejemplo, un riesgo es haber tenido un bebé prematuro. Además, aunque la mayoría de las mujeres de raza negra tiene un parto a término, en promedio, las mujeres de esta raza tienen aproximadamente un 50 % más de probabilidad de tener un bebé prematuro que las mujeres de raza blanca. Todavía se desconocen las razones de esta diferencia entre la raza blanca y negra, y es un área de investigación profunda.[cita requerida]
Otros factores de riesgo son: Estar embarazada con más de un bebé (mellizos, trillizos o más). Tener problemas en el útero o el cuello uterino. Problemas crónicos de salud en la madre, como presión arterial alta, diabetes y trastornos de la coagulación. Ciertas infecciones durante el embarazo. Consumo de cigarrillos, alcohol o drogas ilícitas durante el embarazo.[cita requerida]
Factores maternos
editarCiertos hábitos y trastornos de la gestante pueden contribuir a un parto prematuro. Tener niveles socioeconómico o educativo bajos, así como el hecho de ser madre soltera o tener una edad situada en los extremos superior o inferior de los años reproductivos, ya sea más de 35 o inferior a 18 años de edad, pueden favorecer este suceso.[9][10] Además, en los Estados Unidos y el Reino Unido, las mujeres de raza negra tienen una tasa de parto prematuro un 15-18 % más elevadas que la de la población blanca caucásica. Esta discrepancia no se ve en comparación con inmigrantes asiáticas o hispanas (mestizas) y sigue siendo un hecho inexplicable.[cita requerida]
El intervalo entre embarazos hace una diferencia, ya que las mujeres con un período de 6 meses o menor entre un embarazo y el siguiente tienen un aumento del doble en partos prematuros.[11] Los estudios sobre el tipo de parto y la actividad física han dado resultados contradictorios, pero se consideró que las condiciones estresantes, el trabajo laborioso, largas horas laborales tienen una probable asociación con la prematuridad.[5] Los pacientes que han tenido abortos inducidos en el pasado han demostrado tener un mayor riesgo de nacimientos pretérminos sólo si la terminación se realizó quirúrgicamente, pero no por vías médicas.[12]
La adecuada nutrición materna es importante, pues las mujeres con un bajo índice de masa corporal tienen un mayor riesgo de prematuridad.[13] Además, las mujeres con un estado nutricional deficiente también pueden estar deficientes en vitaminas y minerales. Una nutrición adecuada es fundamental para el desarrollo del feto y una dieta baja en grasas saturadas y colesterol puede ayudar a reducir el riesgo de un parto prematuro.[14] La obesidad no conlleva directamente a un nacimiento pretérmino, pero se asocia con la diabetes y la hipertensión arterial que son factores de riesgo por sí mismos.[10] Las mujeres con antecedentes de partos prematuros están en mayor riesgo de recurrencia a un ritmo del 15-50 % dependiendo del número de acontecimientos previos.[15] En cierta medida, estas son madres que suelen tener condiciones subyacentes crónicas, es decir, malformación uterina, hipertensión o diabetes. El componente genético es un factor en la causalidad de nacimientos prematuros. Se ha demostrado un riesgo aumentado de prematuridad entre una generación y otra.[16][17] No hay un gen identificado aún, y al parecer por la complejidad de la iniciación del trabajo de parto, son numerosas las interacciones genéticas polimórficas las que pueden ser vinculadas a la etiología.
Las mujeres celíacas presentan un riesgo aumentado de parto prematuro. La enfermedad celíaca es una enfermedad sistémica autoinmune que suele presentarse sin síntomas digestivos y la mayoría de los casos no se reconocen ni diagnostican, lo que puede provocar el desarrollo de diversos trastornos tales como complicaciones obstétricas.[18] El riesgo de parto prematuro es considerablemente más elevado cuando la enfermedad celíaca permanece sin diagnosticar ni tratar.[19]
Factores durante el embarazo
editarLos embarazos múltiples (mellizos, trillizos, etc.) son un factor importante asociado al nacimiento prematuro. Un estudio multicéntrico de la prematuridad encontró que el 54 % de los gemelos nacieron prematuros frente a 9,6 % de los partos simples.[20] Los trillizos y más están aún en mayor riesgo. El uso de medicamentos de fertilidad que estimulan el ovario para liberar varios huevos y la fecundación in vitro con transferencia de embriones múltiples ha sido implicado como un factor importante en los partos prematuros. Las condiciones de salud materna aumenta el riesgo de prematuridad y, a menudo, el parto ha de ser inducido por razones médicas, tales condiciones incluyen la presión arterial alta,[21] la preeclampsia,[22] la diabetes materna,[23] el asma, la enfermedad de la glándula tiroides, y enfermedades del corazón.
Hay una serie de trastornos anatómicos en ciertas mujeres que evitan que el feto llegue a término. Pueden tener un cuello uterino débil o corto (el predictor más fuerte de un parto prematuro).[21][24][25][26] El cuello uterino también se puede ver comprometido por conización cervical anterior u otras formas de escisión. En mujeres con malformaciones uterinas pierden la capacidad para mantener el embarazo lo cual conlleva a un trabajo de parto prematuro.[27] Las féminas con sangrado vaginal durante el embarazo tienen un riesgo mayor de partos prematuros. Si bien las hemorragias en el tercer trimestre pueden ser una señal de placenta previa o desprendimiento placentario —las cuales se producen frecuentemente de manera prematura— incluso el sangrado en meses iniciales no causado por estos dos trastornos se vincula a una mayor tasa de prematuridad.
Las gestantes con cantidades anormales de líquido amniótico, como el polihidramnios u el oligohidramnios también están en situación de riesgo.[28] El estado mental de las mujeres es importante. La ansiedad y la depresión se han relacionado con el parto prematuro.[29] Por último, el consumo de tabaco, cocaína, y el exceso de alcohol durante el embarazo también aumenta el riesgo de un parto prematuro. El tabaco es la droga más comúnmente consumida durante el embarazo y también contribuye de manera significativa al parto de un recién nacido de bajo peso al nacer.[30][31] Los neonatos con defectos de nacimiento se encuentran en mayor riesgo de nacer prematuros.[32]
Otros factores de riesgo maternos incluyen:
- Infecciones cervicales, uterinas o del tracto urinario. Ciertas enfermedades de transmisión sexual.
- Las féminas que han tratado de concebir por más de un año antes de quedar embarazadas están en alto riesgo de un nacimiento prematuro.
- Preeclampsia.
Calentamiento global
editarComo resultado de la crisis climática, la exposición al calor aumenta el riesgo de parto para las mujeres embarazadas. Esto lleva a una preñez más corta, lo que puede resultar en problemas de salud y cognitivos posteriores del niño. Sobre la base de una comparación de datos de tasas de natalidad y datos climáticos en los EE. UU entre 1969 y 1988, se cuantificaron los días perdidos de gestación asociados al calor. El calor extremo provocó un aumento en los nacimientos el día de la exposición al calor y al día siguiente, y los nacimientos adicionales se aceleraron hasta dos semanas. Se estima que un promedio de 25 000 bebés por año nacieron antes como resultado de la exposición al calor, con una pérdida total de más de 150 000 días de gestación al año. Las proyecciones climáticas sugieren pérdidas adicionales de 250 000 días de embarazo por año para fines de siglo.[33]
Prevención
editarInvestigaciones han identificado posibles métodos para prevenir el nacimiento prematuro, preeclampsia, ruptura prematura de membranas, y el trabajo de parto prematuro.
La investigación sugiere métodos personales de cuidado para reducir infecciones, ayuda nutricional y psicológica, y el control de factores de riesgo del nacimiento prematuro (largas horas de trabajo de pie, exposiciones a monóxido de carbono, abuso doméstico, entre otros). Por ejemplo, mediante la detección temprana de la vaginosis bacteriana en las mujeres embarazadas se han podido pronosticar los casos de parto prematuro en siete de cada diez mujeres.[34]
En el 16.º Congreso Argentino de Ecografía y Ultrasonografía estudios demostraron que un estudio llamado cervicometría (o ecografía transvaginal) de realizars entre las semanas 20 y 24 de embarazo, permitiría identificar a más del 50 % de las mujeres proclives al parto prematuro. De esta manera se podrían identificar posibles tratamientos para evitar los riesgos que se enfrentan con el nacimiento prematuro.[35]
Cuadro clínico
editarLos síntomas de un parto prematuro espontáneo inminente señalan a un probable parto prematuro; tales signos se componen de cuatro o más contracciones uterinas en una hora desde la semana 21 y antes de las 37 semanas de gestación. En contraste con las falsas alarmas, los partos verdaderos se acompañan de acortamiento del cuello del útero y borramiento del mismo. Además, se caracteriza por sangrado vaginal en el tercer trimestre, una fuerte presión en la pelvis y/o dolor abdominal o de espalda, los cuales pueden ser indicadores de que un parto prematuro está a punto de ocurrir.
Un flujo acuoso por la vagina puede indicar la rotura prematura de las membranas que rodean al feto. Si bien la ruptura de las membranas no siempre va seguido por un trabajo de parto, por lo general, pueden causar infección conocida como corioamnionitis, que es una amenaza real tanto para el feto como para la madre, por lo que se indica el parto. En algunos casos, el cuello uterino se dilata prematuramente sin dolor o sin la percepción de las contracciones uterinas, por lo que la madre puede no tener señales de advertencia hasta que sea muy tarde en el proceso del parto.
Tratamiento
editarExisten dos opciones que ayudan a enfrentar el nacimiento prematuro: demorar el nacimiento cuanto sea posible, o preparar la llegada del feto prematuro. Ambas pueden ser usadas simultáneamente.
Retardar el nacimiento prematuro es la opción más favorable. Esto da al feto, o los fetos, más tiempo para madurar en el vientre. Existen varias técnicas que ayudan a lograrlo. El primer recurso es reposo absoluto en cama. Mantener una posición horizontal reduce la presión cervical, lo que le permite estar más alargada por más tiempo, reduciendo la irritación uterina producida por movimientos innecesarios, lo que podrían provocar contracciones. Así mismo, hidratación y nutrición adecuadas son importantes: la deshidratación ayuda a las contracciones uterinas prematuras. En el caso de hospitalización, se puede detener el trabajo de parto prematuro simplemente mejorando la hidratación de la madre por medio de suero intravenoso. En el último de los casos, existen medicamentos que evitan las contracciones (tocolíticos), como ritodrine, fenoterol, nifedipina y atosiban.
El nacimiento prematuro no siempre puede ser prevenido. Los bebés prematuros pueden tener los pulmones no desarrollados completamente, porque aún no producen su propio surfactante. Esto puede llevar al desarrollo directo del síndrome de dificultad respiratoria neonatal. Para reducir el riesgo de su aparición a las madres embarazadas se les administra glucocorticoides, un esteroide que fácilmente atraviesa la placenta y estimula el crecimiento de los pulmones del feto. Glucocorticoides típicos administrados en este contexto son betametasona o dexametasona, cuando el feto ha alcanzado las 24 semanas. En casos donde el nacimiento prematuro es inminente, una segunda dosis de "rescate" se puede administrar de 12 a 24 horas antes del nacimiento anticipado.
Consecuencias
editarLos niños nacidos con una diferencia de más de 2 semanas antes de las 40 semanas, muestran signos físicos de su nacimiento prematuro y también pueden desarrollar otros problemas como: ictericia, hipoglicemia, hipocalcemia, síndrome de distrés respiratorio, displasia broncopulmonar, hemorragia intracraneal, retinopatía prematura, enterocolitis necrosante y raquitismo. Como las unidades neonatológicas de cuidado intensivo han mejorado con los años, la etapa de gestación menor ha bajado alrededor de 25 semanas (400-500 gramos). Como el riesgo de daño cerebral y desarrollo tardío es alto si es que un bebé sobrevive en este período, existe una controversia ética en cuanto a la agresividad de los cuidados de dichos neonatos.
Tratamiento en bebés prematuros
editarEl cuidado requerido para bebés prematuros es muy diferente dependiendo de la etapa de gestación, peso al nacer, y madurez general. Medidas que se pueden tomar en bebés extremadamente prematuros incluyen:
- Poner al bebé en una incubadora. Los bebés prematuros son muy susceptibles a infecciones y prevenirlas es prioritario.
- Los bebés de menos de 32 semanas generalmente no producen suficiente surfactante pulmonar para permitirles respirar por ellos mismos. Si ese es el caso debe ser administrada esta sustancia para ayudarles.
- En bebés extremadamente prematuros, una sonda respiratoria puede ser insertada en la tráquea, y puede ser usado un respirador y oxígeno.
- Nutrición adecuada por medio de una sonda alimentaria, o en caso de bebés extremadamente prematuros, suero intravenoso. Si se usa una sonda alimentaria, por ningún motivo se debe suprimir el amamantar, ya que evita la enterocolitis necrosante.
Vacunación de los prematuros
editarLos lactantes nacidos de forma prematura son especialmente vulnerables a las enfermedades infecciosas. Las vacunaciones, salvo circunstancias especiales y casos de inestabilidad clínica, deben comenzar sus vacunaciones a la edad cronológica establecida para todos los lactantes (en España, los 2 meses de edad).[36] La vacunación frente al rotavirus es segura y eficaz incluso en los prematuros que permanecen ingresados en el hospital si se dan ciertas condiciones como la estabilidad clínica y no concurrir contraindicaciones conocidas, como padecer patología del tracto gastrointestinal que predisponga a padecer invaginación intestinal.[37]
Nacimiento prematuro y paternidad
editarLos ajustes posteriores a un nacimiento prematuro pueden ser muy difíciles. La unidad neonatológica de cuidados intensivos usualmente es intimidante y atemorizadora. Además, los padres tienen dificultad para involucrarse en el cuidado de los hijos debido la particularidad de la unidad neonatológica de cuidados intensivos. Esto afecta la transición de los padres hacia la paternidad, ya que se ven imposibilitados de cumplir con su papel de padres. Generalmente los nacimientos prematuros vienen acompañados de problemas en la unidad neonatológica de cuidados intensivos, por lo cual los padres deben enfrentar decisiones difíciles en cuanto al cuidado de su hijo. Varios estudios muestran que la transición a la paternidad por parte de los padres de bebés prematuros sigue un curso muy diferente y más largo que el de los padres con bebés no prematuros.
En un estudio hecho por Jackson y sus colaboradores (2003)[38] se encontró que los padres de ambos sexos pasan por un proceso de varias etapas: alienación, responsabilidad, confianza y familiaridad, aproximadamente en los primeros 18 meses de vida del niño.
En un estudio separado realizado por McHaffie[39] se encontró que los padres con bebés de peso muy bajo al nacer (menos de 1500 g) siguieron un curso similar, pero levemente distinto, debido a que sus bebés estaban expuestos a más peligro. Las madres pasaban por una anticipación angustiante a una espera ansiosa, para luego terminar en anticipación positiva mientras el bebé se encontraba en la unidad neonatológica de cuidados intensivos.
Después de que el bebé saliera del hospital, la madre pasaba de ajuste ansioso a una acomodación exhausta, y luego cuidado confiado, generalmente ocurriendo este proceso dentro de los primeros tres meses después de la salida del hospital.
Véase también
editarNota
editarReferencias
editar- ↑ «parto de pretérmino». Real Academia Nacional de Medicina de España.
- ↑ «parto prematuro». Real Academia Nacional de Medicina de España.
- ↑ a b c González-Merlo, Jesús (2006). «Capítulo 38: Parto pretérmino». Obstetricia (5ta edición). Elsevier España. ISBN 8445816101.
- ↑ a b Botero Uribe, Jaime; Alfonso Júbiz Hazbún y Guillermo Henao (2004). Obstetricia y Ginecología (7ma edición). Corporación para Investigaciones Biológicas.
- ↑ a b Goldenberg RL, Culhane JF, Iams JD, Romero R. (5 de enero de 2008). «Epidemiology and causes of preterm birth.». Lancet (2008) 371:75-84. PMID 18177778.
- ↑ WHO | Data and statistics
- ↑ «eMedicine — Extremely Low Birth Weight Infant : Article by KN Siva Subramanian, MD». Consultado el 28 de noviembre de 2007.
- ↑ Equipo especialistas medicinas alternativas (2006). Estrés y Fatiga Crónica. Ediciones LEA. p. 39. ISBN 9871257309. Consultado el 17 de mayo de 2009.
- ↑ Martius JA, Steck T, Oehler MK, Wulf KH (1998). «Risk factors associated with preterm (<37+0 weeks) and early preterm birth (<32+0 weeks): univariate and multivariate analysis of 106 345 singleton births from the 1994 statewide perinatal survey of Bavaria». Eur. J. Obstet. Gynecol. Reprod. Biol. 80 (2): 183-9. PMID 9846665.
- ↑ a b por MedlinePlus (october de 2007). «Bebé prematuro». Enciclopedia médica en español. Consultado el 12 de mayo de 2009.
- ↑ GC Smith, JP Pell and R Dobbie. «Interpregnancy interval and risk of preterm birth and neonatal death: retrospective cohort study.». BMJ 327 (2003), p. 313. PMID 12907483.
- ↑ Virk J, Zhang J, Olsen J (16 de agosto de 2007). «Medical Abortion and the Risk of Subsequent Adverse Pregnancy Outcomes.». N Engl J Med Volume 357:648-653. PMID 17699814.
- ↑ Hendler I, Goldenberg RL, Mercer BM, et al. «The preterm prediction study: association between maternal body mass index (BMI) and spontaneous preterm birth.». Am J Obstet Gynecol 192 (2005), pp. 882-886. PMID 15746686.
- ↑ "Cholesterol Lowering Diet for Pregnant Women May Help Prevent Preterm Birth." BMJ: British Medical Journal 331 (2005): 1093. 1 de mayo de 2007 [1].
- ↑ Mercer BM, Goldenberg RL, Moawad AH et al.,. «The preterm prediction study: effect of gestational age and cause of preterm birth on subsequent obstetric outcome.». Am J Obstet Gynecol 181 (1999), pp. 1216-1221. PMID 10561648.
- ↑ Winkvist A, Mogren I, Hogberg U. «Familial patterns in birth characteristics: impact on individual and population risks.». Int J Epidemiol 27 (1998), pp. 248-254. PMID 9602406.
- ↑ Porter TF, Fraser AM, Hunter CY, Ward RH, Varner WM. «The risk of preterm birth across generations.». Obstet Gynecol 90 (1997), pp. 63-67. PMID 9207815.
- ↑ Tersigni C, Castellani R, de Waure C, Fattorossi A, De Spirito M, Gasbarrini A, Scambia G, Di Simone N (2014). «Celiac disease and reproductive disorders: meta-analysis of epidemiologic associations and potential pathogenic mechanisms». Human Reproduction Update 20 (4): 582-593. ISSN 1355-4786. PMID 24619876. doi:10.1093/humupd/dmu007.
- ↑ Saccone G, Berghella V, Sarno L, Maruotti GM, Cetin I, Greco L, Khashan AS, McCarthy F, Martinelli D, Fortunato F, Martinelli P (9 de octubre de 2015). «Celiac disease and obstetric complications: a systematic review and metaanalysis». Am J Obstet Gynecol. pii: S0002-9378 (15): 01194-1. PMID 26432464. doi:10.1016/j.ajog.2015.09.080.
- ↑ Gardner MO, Goldenberg RL, Cliver SP, Tucker JM, Nelson KG, Copper RL (1995). «The origin and outcome of preterm twin pregnancies». Obstet Gynecol 85 (4): 553-7. PMID 7898832. doi:10.1016/0029-7844(94)00455-M.
- ↑ a b Goldenberg RL, Iams JD, Mercer BM, et al (1998). «The preterm prediction study: the value of new vs standard risk factors in predicting early and all spontaneous preterm births. NICHD MFMU Network». Am J Public Health 88 (2): 233-8. PMID 9491013.
- ↑ Bánhidy F, Acs N, Puhó EH, Czeizel AE (2007). «Pregnancy complications and birth outcomes of pregnant women with urinary tract infections and related drug treatments». Scand. J. Infect. Dis. 39 (5): 390-7. PMID 17464860. doi:10.1080/00365540601087566.
- ↑ Rosenberg TJ, Garbers S, Lipkind H, Chiasson MA (2005). «Maternal obesity and diabetes as risk factors for adverse pregnancy outcomes: differences among 4 racial/ethnic groups». Am J Public Health 95 (9): 1545-51. PMID 16118366. doi:10.2105/AJPH.2005.065680.
- ↑ To MS, Skentou CA, Royston P, Yu CKH, Nicolaides KH. «Prediction of patient-specific risk of early preterm delivery using maternal history and sonographic measurement of cervical length: a population-based prospective study.». Ultra Obstet Gynecol 2006; 27: 362-367. PMID 16565989.
- ↑ Fonseca EB, Celik E, Parra M, Singh M, Nikolaides KH, Fetal Medicine Foundation Second Trimester Screening Group. «Progesterone and the risk of preterm birth among women with a short cervix.». NEJM 2007; vol 357, no 5, pg 462-469. PMID 17671254.
- ↑ Romero R. «Prevention of sponatneous preterm birth: the role of sonographic cervical length in identifying patients who may benefit from progesterone treatment.». Ultrasound Obstet Gynecol 2007; 30: 675-686. PMID 17899585. Archivado desde free download el original el 5 de enero de 2013. Consultado el 17 de mayo de 2009.
- ↑ Acien, P. «Reproductive performance of women with uterine malformations.». Human reproduction (1993) 8:122-126. PMID 8458914.
- ↑ FG Krupa, D Faltin, JG Cecatti, FG Surita and JP Souza. «Predictors of preterm birth.». Int J Gynaecol Obstet 94 (2006), pp. 5-11. PMID 16730012.
- ↑ Dole N, Savitz DA, Hertz-Picciotto I, Siega-Riz AM, McMahon MJ, Buekens P (2003). «Maternal stress and preterm birth». Am. J. Epidemiol. 157 (1): 14-24. PMID 12505886. doi:10.1093/aje/kwf176. Archivado desde el original el 8 de octubre de 2007.
- ↑ Shiono PH, Klebanoff MA, Nugent RP, Cotch MF, Wilkins DG, Rollins DE, Carey CJ, Behrman RE. «Fetus-Placenta-Newborn: the Impact of Cocaine and Marijuana Use on Low Birth Weight and Preterm Birth: a Multicenter Study.». American Journal of Obsetrics and Gynecology 172 (1995): 19-27. 1 de mayo 2007. PMID 7847533..
- ↑ Parazzini F, Chatenoud L, Surace M, Tozzi L, Salerio B, Bettoni G, Benzi G. [[2] «Moderate Alcohol Drinking and Risk of Preterm Birth.»]. European Journal of Clinical Nutrition 57 (2003): 1345. 1 de mayo 2007. PMID 14506499..
- ↑ Dola SM, Gross SJ, Merkatz IR, et al. «The Contribution of Birth Defects to Preterm Birth and Low Birth Weight.». Obstet Gynecol (2007) 110:318-324.
- ↑ Barreca, A., Schaller, J. The impact of high ambient temperatures on delivery timing and gestational lengths. Nat. Clim. Chang. (2019) doi:10.1038/s41558-019-0632-4
- ↑ Lacey, Lauren; Daulton, Emma; Wicaksono, Alfian; Covington, James A.; Quenby, Siobhan (22 de julio de 2020). «Volatile organic compound analysis, a new tool in the quest for preterm birth prediction—an observational cohort study». Scientific Reports (en inglés) 10 (1): 12153. ISSN 2045-2322. doi:10.1038/s41598-020-69142-4. Consultado el 24 de marzo de 2021.
- ↑ http://www.lanacion.com.ar/1510721-un-estudio-ayuda-a-reducir-el-riesgo-de-par
- ↑ Comité Asesor de Vacunas (CAV-AEP). Vacunación de niños prematuros. Manual de vacunas en línea de la AEP [Internet. Madrid: AEP; jun/2018. [consultado el 18/oct/2018]
- ↑ CAV-AEP, 16 de marzo de 2018. La vacunación frente al rotavirus es segura en los prematuros hospitalizados
- ↑ Jackson K, Ternestedt BM, Schollin J. From alienation to familiarity: experiences of mothers and fathers of preterm infants. J Adv Nurs 2003;43:120-9. PMID 12834369
- ↑ McHaffie HE. Mothers of very low birthweight babies: how do they adjust? J Adv Nurs 1990;15:6-11. PMID 2303616.