Metotrexato
El metotrexato también conocido por las siglas MTX, es un fármaco desarrollado como un análogo estructural del ácido fólico.[1][2] Como antagonista del ácido fólico, bloquea la síntesis de purinas al inhibir numerosas enzimas regulatorias.[2] El metotrexato es usado en el tratamiento del cáncer y de enfermedades autoinmunes como la artritis reumatoide y la psoriasis. Produce efectos antiinflamatorios potentes a partir de la inhibición enzimática, la disminución de distintos elementos metabólicos y la acumulación de adenosina tanto intracelular como extracelular.[3][4]
| Metotrexato | ||
|---|---|---|
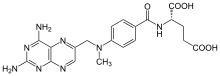 | ||
 | ||
| Nombre (IUPAC) sistemático | ||
|
ácido (2S)-2-[(4-{[(2,4-diaminopteridin-6-il)metil](metil)amino}benzoil)amino]pentanodioico | ||
| Identificadores | ||
| Número CAS | 59-05-2 | |
| Código ATC | L01BA01 L04AX03 | |
| PubChem | 126941 | |
| DrugBank | APRD00353 | |
| Datos químicos | ||
| Fórmula | C20H22N8O5 | |
| Peso mol. | 454.44 g/mol | |
| Farmacocinética | ||
| Biodisponibilidad | 64–90% | |
| Metabolismo | hepático | |
| Vida media | 3–15 horas (depende de la dosis) | |
| Excreción | renal 48–100% | |
| Datos clínicos | ||
| Vías de adm. | IM, SC, intratecal | |
Historia
editarEl metotrexato tiene su origen a mediados de los años 1940, cuando el doctor Sidney Farber del Hospital Infantil de Boston estudiaba el efecto del ácido fólico en la leucemia aguda infantil.[5]
Farber pidió al doctor Yellapragada Subbarao, cuyo equipo había conseguido sintentizar por primera vez en 1946 el ácido fólico, que creara un anti-folato, una molécula capaz de inhibir una enzima implicada en la síntesis del ácido fólico. El metotrexato fue administrado a un grupo de niños enfermos de leucemia, comprobándose su efecto beneficioso, por lo que se considera que este fármaco marcó el comienzo de la quimioterapia en oncología.
En la década de 1950 se empezó a usar para el tratamiento del cáncer. El metotrexato se ha utilizado durante más de 25 años en el tratamiento de la artritis reumatoide, y en 1988 fue aprobado en Estados Unidos por la FDA (Administración de Alimentos y Medicamentos), para su uso en la artritis reumatoide del adulto.
Farmacocinética
editarAbsorción
editarEn adultos, la absorción oral de metotrexato parece ser dosis dependiente. La concentración plasmática máxima se alcanza tras una o dos horas. A dosis ≤ 200 mg/m², es generalmente bien absorbido, con una biodisponibilidad de cerca del 80%. La absorción de dosis mayores de 400 mg/m² es significativamente menor, posiblemente debido a un efecto de saturación.
Distribución
editarEl metotrexato compite con los folatos reducidos en el transporte activo a través de las membranas celulares mediante un sistema de transporte activo mediado por transportador. Con concentraciones plasmáticas superiores a 100 micromolar, el mecanismo de transporte mayoritario pasa a ser la difusión pasiva, mediante la cual se pueden conseguir concentraciones intracelulares efectivas. Su unión a proteínas plasmáticas es aproximadamente de un 50%. El metotrexato no atraviesa la barrera hematoencefálica en cantidades terapéuticas.
Eliminación
editarLa excreción renal es la principal ruta de eliminación, y depende tanto de la dosificación como de la vía de administración. A las 24 horas de la administración IV, se excreta en orina de forma inalterada un 80-90% de la dosis administrada. La excreción biliar es limitada (un 10% o menos de la dosis administrada). Se ha propuesto la existencia de recirculación enterohepática. El grado de aclaramiento varía ampliamente, disminuyendo generalmente a dosis elevadas. El retraso en el aclaramiento del fármaco se ha identificado como uno de los principales factores responsables de la toxicidad del metotrexato.[6]
Farmacodinámica
editarMecanismo de acción
editarEl metotrexato es un antimetabolito que posee actividad antiproliferativa e inmunosupresora por inhibir competitivamente a la enzima dihidrofolato reductasa, que cataliza un paso clave en el metabolismo del ácido fólico al regular la cantidad de folato intracelular disponible para la síntesis de proteínas y ácidos nucleicos.[7]
Impide la formación del tetrahidrofolato necesario para la síntesis de ácidos nucleicos. Cataliza la reducción del 5,10-metilentetrahidrofolato a 5-metil tetrahidrofolato, principal forma activa del folato endógeno, que es el donador de grupos metilo necesarios para la conversión de homocisteína a metionina durante la síntesis de proteínas. Este afecta principalmente a células que se encuentran en la fase S del ciclo celular.
Uso clínico
editarCáncer
editarEl metotrexato fue usado inicialmente como parte de quimioterapia combinada para el cáncer. Actualmente es medicamento de primera línea para el tratamiento de algunas enfermedades neoplásicas como la leucemia linfoblástica aguda[LLA].
Enfermedades autoinmunes
editarSe usa para el tratamiento de algunas enfermedades autoinmunes como psoriasis, miastenia gravis, polimiositis, dermatomiositis, miositis por cuerpos de inclusión, espondilitis anquilosante, enfermedad de Crohn, psoriasis, pustular psoriasis, artritis psoriatica, lupus, artritis reumatoide, granulomatosis de Wegener, enfermedad de Still, y esclerodermia.[4]
En la artritis reumatoide, su uso conjunto con bloqueadores de TNFα como adalimumab, infliximab, o etanercept, ha demostrado una mejoría marcada en los síntomas.[8] En ocasiones es usado para el tratamiento de patologías de baja frecuencia como la enfermedad de Behçet.
Terminación terapéutica del embarazo
editarEl metotrexato es usado como agente abortivo en combinación con misoprostol para la terminación terapéutica del embarazo durante las primeras etapas. También se usa para el tratamiento de embarazos ectópicos, ya sea mediante administración oral o directa en el saco gestacional, en los casos de embarazo molar ha demostrado muy buenos resultados evitando la recidiva de los mismos.[9]
Efectos adversos
editarPuede ocasionar mucositis, trombocitopenia, aumento de las enzimas hepáticas (aspartato aminotransferasa, alanina aminotransferasa, fosfatasa alcalina), pancitopenia, cirrosis, neumonitis, somnolencia, entre otros posibles adversos.[6]
Sobredosis
editarEn caso de intoxicación con metotrexato por sobredosis o dosis letales es importante señalar que éstas pueden ser mortales y sus síntomas iniciales pueden ser, anorexia, disminución ponderal progresiva, diarrea sanguinolenta, leucopenia, depresión y coma, las lesiones más serias se producen en tracto intestinal y médula ósea a las 6 horas de la ingestión, se observa tumefacción y vacuolización citoplasmática de las células de la mucosa del epitelio intestinal, en etapas terminales todo el tracto intestinal muestra una enteritis hemorrágica descamativa grave.
Toxicidad hematológica
editarEl metotrexato puede suprimir la hematopoyesis y provocar anemia, anemia aplásica, leucopenia, neutropenia y/o trombocitopenia.[10]
Toxicidad hepática
editarTras la administración de metotrexato se observan frecuentemente anormalidades transitorias en los parámetros hepáticos, tales como elevaciones agudas de enzimas hepáticas que son asintomáticas y no suponen normalmente un motivo para la modificación del tratamiento y no tienen carácter predictivo de enfermedad hepática futura. La presencia de anormalidades hepáticas persistentes y/o descenso de los niveles séricos de albúmina pueden ser indicadores de toxicidad hepática grave.[10]
Toxicidad pulmonar
editarLos trastornos pulmonares inducidos por metotrexato, incluyendo la neumonitis intersticial aguda o crónica y el derrame pleural, pueden aparecer en cualquier momento durante el tratamiento, y han sido notificados a bajas dosis. Estos trastornos no siempre son completamente reversibles y se han comunicado fallecimientos. La aparición de signos y síntomas pulmonares durante el tratamiento con metotrexato, tales como tos seca e improductiva, fiebre, dolor en el pecho, disnea, hipoxemia, infiltrados en rayos X de tórax o neumonitis ya sean específicos o inespecíficos.[11]
Toxicidad renal
editarSi se administra cuando metotrexato a altas dosis, él o sus metabolitos pueden precipitar en los túbulos renales. La utilización de metotrexato puede producir daño renal y puede conducir a una insuficiencia renal aguda, se recomienda vigilancia de la función renal, incluyendo una hidratación adecuada (3 litros/m²/24 horas de suero salino), alcalinización de la orina desde 12 horas antes hasta al menos 24 horas después de la infusión del fármaco, y valoración del metotrexato sérico y de la función renal.[10]
Toxicidad dérmica
editarProduce algunas reacciones dermatológicas graves y ocasionalmente mortales entre las que se incluyen la necrólisis epidérmica tóxica (síndrome de Lyell), síndrome de Stevens-Johnson y eritema multiforme, de aparición tras días de la administración oral, intramuscular, intravenosa o intratecal de metotrexato.
Asimismo, algunas lesiones de psoriasis pueden agravarse por la exposición simultánea de radiación ultravioleta. Las lesiones de radiodermitis y las quemaduras solares anteriores al uso de metotrexato pueden reaparecer con el uso de metotrexato.[10]
Véase también
editarBibliografía
editar- Bertino JR (2000). "Methotrexate: historical aspects". in Cronstein BN, Bertino JR. Methotrexate. Basel: Birkhäuser. ISBN 978-3-7643-5959-1. http://books.google.com/books?id=VCAFHzHAotsC. Retrieved on November 21, 2009 through Google Book Search.
- Isaza M., et al. Fundamentos de farmacología en terapéutica. 1996, 3ª ed.
- Johnston A, Gudjonsson JE, Sigmundsdottir H, Ludviksson BR, Valdimarsson H; (2005). "The anti-inflammatory action of methotrexate is not mediated by lymphocyte apoptosis, but by the suppression of activation and adhesion molecules". Clin Immunol. 114 (Feb.)
- Klareskog L, van der Heijde D, de Jager JP, Gough A, Kalden J, Malaise M, Martin Mola E, Pavelka K, Sany J, Settas L, Wajdula J, Pedersen R, Fatenejad S, Sanda M (2004). "Therapeutic effect of the combination of etanercept and methotrexate compared with each treatment alone in patients with rheumatoid arthritis: double-blind randomised controlled trial". Lancet 363 (9410): 675–81
- Meyer LM, Miller FR, Rowen MJ, Bock G, Rutzky J (September 1950). "Treatment of acute leukemia with amethopterin (4-amino, 10-methyl pteroyl glutamic acid)". Acta Hematologica 4 (3): 157–67.
- Traducción y adaptación del Panfleto sobre Metotrexato producido por la Fundación de Artritis de los Estados Unidos, hecha por el Dr. Jaime Bravo Silva. Ver web [1]
- Jukes TH. The history of methotrexate. Cutis. 1978 Mar;21(3):396-8.
- Farber S. Some observations on the effect of folic acid antagonists on acute leukemia and other forms of incurable cancer. Blood. 1949 Feb;4(2):160-7.
- Zachariae H. Methotrexate side-effects. Br J Dermatol. 2006 Jun;122(36):12733.
- Bleyer WA. Clinical pharmacology of intrathecal methotrexate. II. An improved dosage regimen derived from age-related pharmacokinetics. Cancer Treat Rep. 1977;61:1419-25.
- Relling MV, Fairclough D, Ayers D, Crom R, Rodman JH, Puig CH, et al. Patient characteristics associated with high-risk methotrexate concentrations and toxicicy. J Clin Oncol. 1994 Aug;12(8):1667-72
- Rubnitz JE, Relling MV, Harrison PL, Sandlund JT, Ribeiro RC, Rivera GK, et al. Transient encephalopathy following high-dose methotrexate treatment in childhood acute lymphoblastic leukemia. Leukemia. 1998 Aug;12(8):1176-81.
- Walker RW, Allen JC, Rosen G, Caparros B. Transient cerebral dysfunction secondary to high-dose methotrexate. J Clin Oncol. 1986 Dec;4(12):1845-50.
- Jaffe N, Takaue Y, Anzai T, Robertson R. Transient neurologic disturbances induced by high-dose methotrexate treatment. Cancer. 1985 Sep 15;56(6):1356-60.
- Cronstein BN, Naime D, Ostad E. The antiinflammatory mechanism of methotrexate. Increased adenosine release at inflamed sites diminishes leukocyte accumulation in an in vivo model of inflammation. J Clin Invest. 1993 Dec;92(6):2675-82.
Referencias
editar- ↑ Goldman, I. David; Lichtenstein, Norman S.; Oliverio, Vincent T. (1968). «Carrier-mediated transport of the folic acid analogue, methotrexate, in the L1210 leukemia cell». The Journal of Biological Chemistry 243 (19): 5007-5017. «[...] methotrexate (4-amino-10-methylpteroyl-glutamic acid), a structural analogue of folic acid [...]».
- ↑ a b Tian, Henghe; Cronstein, Bruce N. (2007). «Understanding the mechanisms of action of methotrexate. Implications for the treatment of rheumatoid arthritis». Bulletin of the NYU Hospital for Joint Diseases 65 (3): 168-173. Archivado desde el original el 3 de diciembre de 2018. Consultado el 2 de diciembre de 2018.
- ↑ Inoue, Katsuhisa; Yuiasa, Hiroaki (2014). «Molecular Basis for Pharmacokinetics and Pharmacodynamics of Methotrexate in Rheumatoid Arthritis Therapy». Drug Metabolism and Pharmacokinetics (en inglés) (The Japanese Society for the Study of Xenobiotics) 29 (1): 12-19. doi:10.2133/dmpk.DMPK-13-RV-119. Consultado el 9 de octubre de 2017.
- ↑ a b Holliday, Alex C.; Moody, Megan N.; Berlingeri-Ramos, Alma (marzo a abril 2013). «Methotrexate: Role of Treatment in Skin Disease» [Metotrexato: rol en el tratamiento de l enfermedad de la piel]. Skin Therapy Letter (en inglés) 18 (3): 4-10. Consultado el 9 de octubre de 2017.
- ↑ Patlak, Margie. "Targeting Leukemia: From Bench to Bedside". The Journal of the Federation of American Societies for Experimental Biology. 2002;16:273E-273e article
- ↑ a b «Metotrexato, antineoplásico». Vidal Vademecum Spain. Madrid. 2 de junio de 2016. Consultado el 11 de julio de 2017.
- ↑ Chan, Edwin S. L.; Cronstein, Bruce N. (2013). «Mechanisms of Action of Methotrexate» [Mecanismo de acción del metotrexato]. Bulletin of the Hospital for Joint Diseases (en inglés) 71 (Supl 1): S5-S8. Consultado el 9 de octubre de 2017.
- ↑ Klareskog L, van der Heijde D, de Jager JP, Gough A, Kalden J, Malaise M, Martin Mola E, Pavelka K, Sany J, Settas L, Wajdula J, Pedersen R, Fatenejad S, Sanda M (2004). «Therapeutic effect of the combination of etanercept and methotrexate compared with each treatment alone in patients with rheumatoid arthritis: double-blind randomised controlled trial». Lancet 363 (9410): 675-81. PMID 15001324. doi:10.1016/S0140-6736(04)15640-7.
- ↑ Mol F, Mol BW, Ankum WM, van der Veen F, Hajenius PJ (2008). «Current evidence on surgery, systemic methotrexate and expectant management in the treatment of tubal ectopic pregnancy: a systematic review and meta-analysis». Hum. Reprod. Update 14 (4): 309-19. PMID 18522946. doi:10.1093/humupd/dmn012.
- ↑ a b c d https://web.archive.org/web/20131115204256/http://www.aemps.gob.es/cima/especialidad.do?metodo=verFichaWordPdf
- ↑ http://www.nlm.nih.gov/medlineplus/spanish/druginfo/meds/a682019-es.html