Conocimiento de la fertilidad
El conocimiento de la fertilidad o conciencia de la fertilidad (FA, del inglés Fertility awareness) se refiere a un conjunto de prácticas utilizadas para determinar las fases fértiles e infértiles del ciclo menstrual de una mujer. Los métodos de conocimiento de la fertilidad pueden usarse para evitar el embarazo, para lograr el embarazo o como una forma de controlar la salud ginecológica.
| Conocimiento de la fertilidad | ||
|---|---|---|
 | ||
| Tasas de fracaso (primer año) |
Uso perfecto =
Uso típico =
| |
Los métodos para identificar los días infértiles se conocen desde la antigüedad, pero el conocimiento científico adquirido durante el siglo pasado ha incrementado el número, la variedad y especialmente la precisión de los métodos.
Los sistemas de conocimiento de la fertilidad se basan en la observación de los cambios en uno o más de los signos primarios de fertilidad (temperatura corporal basal, moco cervical y posición del cuello uterino), el seguimiento de la duración del ciclo menstrual y la identificación de la ventana fértil en función de esta información, o ambos. También se pueden observar otros signos: estos incluyen sensibilidad en los senos y dolores de ovulación, tiras de análisis de orina conocidas como kits de predicción de ovulación (OPK) y examen microscópico de saliva o fluido cervical. También están disponibles los monitores de fertilidad computarizados.
Terminología
editarLos métodos basados en síntomas implican el seguimiento de uno o más de los tres signos primarios de fertilidad: temperatura corporal basal, moco cervical y posición cervical.[3] Los sistemas que dependen exclusivamente del moco cervical incluyen el método de ovulación Billings, el modelo Creighton y el método de dos días. Los métodos sintotérmicos combinan observaciones de la temperatura corporal basal (BBT), el moco cervical y, a veces, la posición cervical. Los métodos basados en el calendario se basan en el seguimiento del ciclo de una mujer y en la identificación de su ventana fértil en función de la duración de sus ciclos. El más conocido de estos métodos es el Método de Días Fijos. El método Calendar-Rhythm también se considera un método basado en calendario, aunque no está bien definido y tiene muchos significados diferentes para diferentes personas.
Los sistemas de conocimiento de la fertilidad pueden denominarse métodos basados en el conocimiento de la fertilidad (métodos FAB, del inglés Fertility Awareness–Based);[4] el término Fertility Awareness Method (FAM) se refiere específicamente al sistema enseñado por Toni Weschler. El término planificación familiar natural (PFN) a veces se usa para referirse a cualquier uso de los métodos de AF, el método de la amenorrea de la lactancia y la abstinencia periódica durante los períodos fértiles. Los usuarios de PFN pueden utilizar un método de AF para identificar estos tiempos fértiles.
Las mujeres que están amamantando a un niño y desean evitar el embarazo pueden practicar el método de la amenorrea de la lactancia (LAM). LAM es distinto del conocimiento de la fertilidad, pero debido a que tampoco involucra anticonceptivos, a menudo se presenta junto con FA como un método de control de la natalidad "natural".
Dentro de la Iglesia Católica y algunas denominaciones protestantes, el término planificación familiar natural se usa a menudo para referirse a la Conciencia de la Fertilidad, señalando que es el único método de planificación familiar aprobado por la Iglesia.[5][6]
Historia
editarDesarrollo de métodos basados en calendarios
editarNo se sabe exactamente cuándo se descubrió por primera vez que las mujeres tienen períodos predecibles de fertilidad e infertilidad. Ya está claramente establecido en el tratado Niddah del Talmud, que una mujer solo queda embarazada en períodos específicos del mes, lo que aparentemente se refiere a la ovulación. San Agustín escribió sobre la abstinencia periódica para evitar el embarazo en el año 388 (los maniqueos intentaron usar este método para no tener hijos, y Agustín condenó su uso de la abstinencia periódica).[7] Un libro afirma que la abstinencia periódica fue recomendada "por algunos pensadores seculares desde mediados del siglo XIX",[8] pero la fuerza dominante en la popularización de los métodos basados en el conocimiento de la fertilidad en el siglo XX fue la Iglesia católica.
En 1905, Theodoor Hendrik van de Velde, un ginecólogo holandés, demostró que las mujeres solo ovulan una vez por ciclo menstrual.[9] En la década de 1920, Kyusaku Ogino, un ginecólogo japonés, y Hermann Knaus, de Austria, descubrieron de forma independiente que la ovulación ocurre unos catorce días antes del próximo período menstrual.[10] Ogino usó su descubrimiento para desarrollar una fórmula para ayudar a las mujeres infértiles a programar las relaciones sexuales para lograr el embarazo. En 1930, John Smulders, un médico católico de los Países Bajos, utilizó este descubrimiento para crear un método para evitar el embarazo. Publicó su trabajo con la asociación médica católica holandesa, y este fue el primer sistema formalizado para la abstinencia periódica: el método del ritmo.[11]
Introducción de signos de temperatura y moco cervical
editarEn la década de 1930, el reverendo Wilhelm Hillebrand, un sacerdote católico de Alemania, desarrolló un sistema para evitar el embarazo basado en la temperatura corporal basal.[12] Se descubrió que este método de temperatura era más eficaz para ayudar a las mujeres a evitar el embarazo que los métodos basados en el calendario. Durante las siguientes décadas, ambos sistemas se generalizaron entre las mujeres católicas. Dos discursos pronunciados por el Papa Pío XII en 1951 dieron la forma más alta de reconocimiento a la aprobación de la Iglesia Católica, para las parejas que necesitaban evitar el embarazo, de estos sistemas.[8] A principios de la década de 1950, John Billings descubrió la relación entre el moco cervical y la fertilidad mientras trabajaba para la Oficina de Bienestar Familiar Católico de Melbourne. Billings y varios otros médicos, incluida su esposa, la Dra. Evelyn Billings, estudiaron este signo durante varios años y, a fines de la década de 1960, realizaron ensayos clínicos y comenzaron a establecer centros de enseñanza en todo el mundo.[13]
Primeras organizaciones docentes basadas en síntomas
editarSi bien el Dr. Billings inicialmente enseñó tanto los signos de la temperatura como los de la mucosidad, encontraron problemas al enseñar el signo de la temperatura a poblaciones mayoritariamente analfabetas en países en desarrollo. En la década de 1970 modificaron el método para basarse únicamente en la mucosidad.[12] La organización internacional fundada por el Dr. Billings ahora se conoce como el Método de Ovulación de la Organización Mundial Billings (WOOMB).
La primera organización en enseñar un método sintotérmico se fundó en 1971. John y Sheila Kippley, laicos católicos, se unieron al Dr. Konald Prem para enseñar un método de observación que se basaba en los tres signos: temperatura, moco y posición cervical. Su organización ahora se llama Liga Internacional de Pareja a Pareja.[12] La próxima década vio la fundación de otras organizaciones católicas ahora grandes, Family of the Americas (1977), enseñando el método Billings,[14] y el Instituto Papa Pablo VI (1985), enseñando un nuevo sistema basado únicamente en moco llamado Creighton Modelo.[15]
Hasta la década de 1980, la información sobre el conocimiento de la fertilidad solo estaba disponible en fuentes católicas.[16] La primera organización de enseñanza secular fue el Fertility Awareness Center en Nueva York, fundada en 1981.[17] Toni Weschler comenzó a dar clases en 1982 y publicó el libro superventas Taking Charge of Your Fertility en 1995.[18] Justisse fue fundada en 1987 en Edmonton, Canadá.[19] Todas estas organizaciones seculares enseñan métodos sintotérmicos. Aunque las organizaciones católicas son significativamente más grandes que el movimiento secular de concientización sobre la fertilidad, los maestros seculares independientes se han vuelto cada vez más comunes desde la década de 1990.
Desarrollo
editarEl desarrollo de métodos de conocimiento de la fertilidad está en curso. A fines de la década de 1990, el Instituto de Salud Reproductiva de la Universidad de Georgetown introdujo dos nuevos métodos.[20][21] El Método de dos días, un sistema solo de mucosidad, y CycleBeads e iCycleBeads (la versión digital), basados en el Método de días estándar, están diseñados para ser efectivos y fáciles de enseñar, aprender y usar. En 2019, Urrutia et al. publicó un estudio, así como un gráfico interactivo que revisa todos los métodos basados en el conocimiento de la fertilidad estudiados.[22] Empresas Femtech como Dot[23] y Natural Cycles también han producido nuevos estudios y aplicaciones para ayudar a las mujeres a evitar el embarazo. Natural Cycles fue la primera aplicación en recibir la aprobación de la FDA.[24]
Signos de fertilidad
editarLa mayoría de los ciclos menstruales tienen varios días al comienzo que son infértiles (infertilidad preovulatoria), un período de fertilidad y luego varios días justo antes de la siguiente menstruación que son infértiles (infertilidad posovulatoria). El primer día de sangrado rojo se considera el primer día del ciclo menstrual. Los diferentes sistemas de conocimiento de la fertilidad calculan el período fértil de maneras ligeramente diferentes, utilizando signos primarios de fertilidad, historial de ciclos o ambos.
Signos primarios de fertilidad
editarLos tres signos principales de fertilidad son la temperatura corporal basal (BBT), el moco cervical y la posición cervical. Una mujer que practica el conocimiento de la fertilidad basado en síntomas puede optar por observar un signo, dos signos o los tres. Muchas mujeres experimentan signos secundarios de fertilidad que se correlacionan con ciertas fases del ciclo menstrual, como dolor y pesadez abdominal, dolor de espalda, sensibilidad en los senos y mittelschmerz (dolores de ovulación).
Temperatura basal del cuerpo
editarEsto generalmente se refiere a una lectura de temperatura recopilada cuando una persona se despierta por primera vez en la mañana (o después de su período de sueño más largo del día). El verdadero BBT solo se puede obtener mediante el monitoreo continuo de la temperatura a través de sensores de temperatura que se usan internamente. En las mujeres, la ovulación provocará una subida de la BBT entre 0,2º y 0,5 °C (0.5 y 1 °F) que dura aproximadamente hasta la siguiente menstruación. Este cambio de temperatura puede usarse para determinar el inicio de la infertilidad post-ovulatoria.
Moco cervical
editarLa aparición del moco cervical y la sensación vulvar generalmente se describen juntas como dos formas de observar el mismo signo. El moco cervical es producido por el cuello uterino, que conecta el útero con el canal vaginal. El moco cervical fértil promueve la vida de los espermatozoides al disminuir la acidez de la vagina y también ayuda a guiar los espermatozoides a través del cuello uterino y hacia el útero. La producción de moco cervical fértil es causada por el estrógeno, la misma hormona que prepara el cuerpo de la mujer para la ovulación. Al observar su moco cervical y prestar atención a la sensación a medida que pasa por la vulva, una mujer puede detectar cuándo su cuerpo se está preparando para la ovulación y también cuándo ha pasado la ovulación. Cuando ocurre la ovulación, la producción de estrógenos cae levemente y la progesterona comienza a aumentar. El aumento de la progesterona provoca un cambio distinto en la cantidad y calidad de la mucosidad que se observa en la vulva.[25]
Posición cervical
editarEl cuello uterino cambia de posición en respuesta a las mismas hormonas que hacen que se produzca y se seque el moco cervical. Cuando una mujer se encuentra en una fase infértil de su ciclo, el cuello uterino estará bajo en el canal vaginal; se sentirá firme al tacto (como la punta de la nariz de una persona); y el os, la abertura en el cuello uterino, será relativamente pequeño o "cerrado". A medida que una mujer se vuelve más fértil, el cuello uterino se elevará más en el canal vaginal, se volverá más suave al tacto (más como los labios de una persona) y el orificio nasal se volverá más abierto. Después de que haya ocurrido la ovulación, el cuello uterino volverá a su posición infértil.
Historial del ciclo
editarLos sistemas basados en el calendario determinan la infertilidad preovulatoria y posovulatoria en función del historial del ciclo. Cuando se utilizan para evitar el embarazo, estos sistemas tienen tasas de falla de uso perfecto más altas que los sistemas basados en síntomas, pero aún son comparables con los métodos de barrera, como los diafragmas y los capuchones cervicales.
Los métodos basados en el moco y la temperatura que se usan para determinar la infertilidad posovulatoria, cuando se usan para evitar la concepción, dan como resultado tasas de embarazo perfectas muy bajas.[26] Sin embargo, los sistemas de moco y temperatura tienen ciertas limitaciones para determinar la infertilidad preovulatoria. Un registro de la temperatura por sí solo no proporciona una guía sobre la fertilidad o la infertilidad antes de que ocurra la ovulación. La determinación de la infertilidad preovulatoria puede hacerse observando la ausencia de moco cervical fértil; sin embargo, esto da como resultado una tasa de fracaso más alta que la observada en el período de infertilidad posovulatoria.[27] Confiar solo en la observación de la mucosidad también significa que las relaciones sexuales sin protección no están permitidas durante la menstruación, ya que cualquier mucosidad se oscurecería.[28]
El uso de ciertas reglas de calendario para determinar la duración de la fase infértil preovulatoria permite tener relaciones sexuales sin protección durante los primeros días del ciclo menstrual manteniendo un riesgo muy bajo de embarazo.[29] Con los métodos solo de mucosidad, existe la posibilidad de identificar incorrectamente el sangrado anovulatorio o de mitad de ciclo como menstruación. Mantener un gráfico BBT permite la identificación precisa de la menstruación, cuando las reglas del calendario preovulatorio se pueden aplicar de manera confiable.[30] En los sistemas de solo temperatura, se puede confiar únicamente en una regla de calendario para determinar la infertilidad preovulatoria. En los sistemas sintotérmicos, la regla del calendario se coteja con los registros del moco: la observación del moco cervical fértil anula cualquier infertilidad determinada por el calendario.[29]
Las reglas del calendario pueden establecer un número estándar de días, especificando que (dependiendo de la duración del ciclo anterior de una mujer) los primeros tres a seis días de cada ciclo menstrual se consideran infértiles.[31] O bien, una regla de calendario puede requerir un cálculo, por ejemplo, sosteniendo que la duración de la fase infértil preovulatoria es igual a la duración del ciclo más corto de una mujer menos 21 días.[32] En lugar de estar atado a la duración del ciclo, una regla de calendario puede determinarse a partir del día del ciclo en el que una mujer observa un cambio térmico. Un sistema tiene la duración de la fase infértil preovulatoria igual al primer día histórico de aumento de temperatura de una mujer menos siete días.[33]
Otras técnicas
editarLos kits de predicción de la ovulación (OPK) pueden detectar la ovulación inminente a partir de la concentración de hormona luteinizante (LH) en la orina de una mujer. Una OPK positiva generalmente es seguida por la ovulación dentro de las 12 a 36 horas.
Los microscopios de saliva, cuando se usan correctamente, pueden detectar estructuras de helecho en la saliva que preceden a la ovulación. El helecho generalmente se detecta comenzando tres días antes de la ovulación y continuando hasta que se produce la ovulación. Durante esta ventana, se producen estructuras de helecho en el moco cervical y en la saliva.
Los monitores de fertilidad computarizados, como Lady-Comp, están disponibles bajo varias marcas. Estos monitores pueden usar sistemas solo BBT, pueden analizar tiras reactivas de orina, pueden usar observaciones sintotérmicas, pueden monitorear la resistencia eléctrica de la saliva y los fluidos vaginales, o una combinación de cualquiera de estos factores.
Un método sintohormonal de FAM desarrollado en la Universidad de Marquette utiliza el monitor de fertilidad ClearBlue Easy para determinar la ventana fértil.[34] El monitor mide el estrógeno y la LH para determinar el día pico. Este método también es aplicable durante el posparto, la lactancia y la perimenopausia, y requiere menos abstinencia que otros métodos FAM. Algunas parejas prefieren este método porque la lectura del monitor es objetiva y no se ve afectada por la calidad del sueño como puede ser BBT.
Beneficios y desventajas
editarEl conocimiento de la fertilidad tiene una serie de características únicas:
- Se puede utilizar para monitorear la salud reproductiva: Los cambios en el ciclo pueden alertar al usuario sobre problemas ginecológicos emergentes. FA también se puede utilizar para ayudar a diagnosticar problemas ginecológicos conocidos, como la infertilidad.
- Es versátil: se puede usar para evitar el embarazo o para ayudar en la concepción.
- Puede dar una idea del funcionamiento de los cuerpos de las mujeres y puede permitirles tener un mayor control de su propia fertilidad.
- Algunas formas de conocimiento de la fertilidad basadas en síntomas requieren la observación o el tacto del moco cervical, una actividad con la que algunas mujeres no se sienten cómodas. Algunos practicantes prefieren usar el término "líquido cervical" para referirse al moco cervical, en un intento de hacer que el tema sea más aceptable para estas mujeres.
- Algunos medicamentos, como los descongestionantes, pueden cambiar el moco cervical. En las mujeres que toman estos medicamentos, el signo del moco puede no indicar con precisión la fertilidad.[35]
- Algunos métodos basados en síntomas requieren el seguimiento de las temperaturas corporales basales. Debido a que el sueño irregular puede interferir con la precisión de las temperaturas corporales basales, es posible que los trabajadores por turnos y aquellos con niños muy pequeños, por ejemplo, no puedan usar esos métodos.[35]
- Requiere una acción diaria: mantenimiento de registros detallados. Algunos pueden encontrar los requisitos de tiempo y detalles demasiado complicados.
Control de la natalidad
editarAl restringir las relaciones sexuales sin protección a la parte infértil del ciclo menstrual, una mujer y su pareja pueden prevenir el embarazo. Durante la porción fértil del ciclo menstrual, la pareja puede usar métodos anticonceptivos de barrera o abstenerse de tener relaciones sexuales.[36]
Ventajas
editar- No hay efectos secundarios relacionados con los medicamentos.[36]
- Puede ser gratis o tener un costo inicial muy bajo. Los usuarios pueden contratar a un entrenador, usar software de computadora o comprar un gráfico, un calendario o un termómetro basal. Los costos directos son bajos en comparación con otros métodos.
- Se puede usar con anticonceptivos de barrera para que las relaciones sexuales puedan continuar durante el período fértil. Puede permitir que las parejas usen anticonceptivos de barrera solo cuando sea necesario.
- Se puede usar para cambiar inmediatamente de evitar el embarazo a planificar el embarazo si la pareja decide que es hora de planificar la concepción.
Desventajas
editar- Se requiere el uso de una barrera u otro método de respaldo en los días fértiles; de lo contrario, la pareja debe abstenerse. Para reducir el riesgo de embarazo por debajo del 1% por año, hay un promedio de 13 días en los que se debe usar la abstinencia o el respaldo durante cada ciclo.[37] Para las mujeres con ciclos muy irregulares, como los comunes durante la lactancia, la perimenopausia o con enfermedades hormonales como el síndrome de ovario poliquístico, la abstinencia o el uso de barreras, pueden ser necesarios durante meses.
- La efectividad del uso típico es más baja que la mayoría de los otros métodos.[38]
- El conocimiento de la fertilidad no protege contra las enfermedades de transmisión sexual.[39]
Eficacia
editarLa efectividad del conocimiento de la fertilidad, como la mayoría de las formas de anticoncepción, se puede evaluar de dos maneras. Las tasas de uso perfecto o efectividad del método solo incluyen a las personas que siguen todas las reglas de observación, identifican correctamente la fase fértil y se abstienen de tener relaciones sexuales sin protección en los días identificados como fértiles. Las tasas de efectividad del uso real o del uso típico incluyen a todas las mujeres que confían en el conocimiento de la fertilidad para evitar el embarazo, incluidas aquellas que no cumplen con los criterios de "uso perfecto". Las tarifas se presentan generalmente para el primer año de uso.[40] Más comúnmente, el Índice de Pearl se usa para calcular las tasas de efectividad, pero algunos estudios usan tablas de decremento.[41]
La tasa de fracaso del conocimiento de la fertilidad varía ampliamente según el sistema utilizado para identificar los días fértiles, el método de instrucción y la población que se estudia. Algunos estudios han encontrado tasas de falla reales del 25% por año o más.[42][43][44] Al menos un estudio ha encontrado una tasa de fracaso de menos del 1% por año con entrenamiento intensivo continuo y revisión mensual, y varios estudios han encontrado tasas de fracaso reales del 2% al 3% por año.[37][45][46][47]
Cuando se usa de manera correcta y consistente (es decir, con un uso perfecto) con entrenamiento continuo, bajo condiciones de estudio, algunos estudios han encontrado que algunas formas tienen una efectividad del 99%.[48][49][50]
De Tecnología Anticonceptiva:[51]
- Los métodos posteriores a la ovulación (es decir, abstenerse de tener relaciones sexuales desde la menstruación hasta después de la ovulación) tienen una tasa de fracaso del método del 1% por año.
- El método sintotérmico tiene una tasa de falla del método del 2% por año.
- Los métodos de solo moco cervical tienen una tasa de fracaso del método del 3% por año.
- El ritmo del calendario tiene una tasa de falla del método del 9% por año.
- El Método de Días Fijos tiene una tasa de fracaso del método del 5% por año.
Razones para una menor efectividad de uso típico
editarVarios factores explican que la eficacia del uso típico sea inferior a la eficacia del uso perfecto:
- Usuarios conscientes del incumplimiento de las instrucciones (tener relaciones sexuales sin protección en un día identificado como fértil)
- Errores por parte de quienes brindan instrucciones sobre cómo usar el método (instructor que brinda información incorrecta o incompleta sobre el sistema de reglas)
- Errores por parte de los usuarios (incomprensión de las reglas, errores en los gráficos)
La razón más común de la menor efectividad real no son los errores por parte de los instructores o los usuarios, sino el incumplimiento consciente del usuario[37][50], es decir, que la pareja sepa que es probable que la mujer sea fértil en ese momento. pero teniendo relaciones sexuales de todos modos. Esto es similar a las fallas de los métodos de barrera, que se deben principalmente a la falta de uso del método.
Para lograr el embarazo
editarTiempo de coito
editarUna revisión de 2015 encontró pruebas insuficientes para sacar conclusiones sobre el efecto de programar las relaciones sexuales en la tasa de nacidos vivos o embarazos, en comparación con las relaciones sexuales regulares.[52]
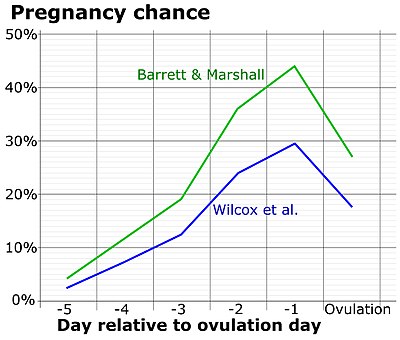
Un estudio demostró que las relaciones sexuales aleatorias logran una tasa de embarazo del 24 % por ciclo. Ese estudio también encontró que las relaciones sexuales programadas basadas en la información de un método de AF solo con BBT aumentaron las tasas de embarazo al 31%–68%.
Los estudios de métodos de conocimiento de la fertilidad basados en el moco cervical han encontrado tasas de embarazo de 67 a 81 % en el primer ciclo si las relaciones sexuales ocurrieron en el día pico del signo del moco.[53][54]
Debido a las altas tasas de abortos espontáneos muy tempranos (el 25 % de los embarazos se pierden dentro de las primeras seis semanas desde el último período menstrual de la mujer, o FUM), los métodos utilizados para detectar el embarazo pueden generar sesgos en las tasas de concepción. Los métodos menos sensibles detectarán tasas de concepción más bajas, porque pasan por alto las concepciones que resultaron en la pérdida temprana del embarazo. Un estudio chino de parejas que practicaban relaciones sexuales aleatorias para lograr el embarazo utilizó pruebas de embarazo muy sensibles para detectar el embarazo. Encontró una tasa de concepción del 40% por ciclo durante el período de estudio de 12 meses.[55]
Las tasas de embarazo para las relaciones sexuales también se ven afectadas por varios otros factores. En cuanto a la frecuencia, hay recomendaciones de relaciones sexuales cada 1 o 2 días,[56] o cada 2 o 3 días.[57] Los estudios no han mostrado diferencias significativas entre las diferentes posiciones sexuales y la tasa de embarazo, siempre que resulte en la eyaculación en la vagina.[58]
Se ha observado que programar las relaciones sexuales puede convertirse en una "tarea" de género en las parejas casadas heterosexuales que intentan concebir, ya que las mujeres controlan sus ciclos de ovulación y dictan a sus maridos cuándo deben tener relaciones sexuales.[59]
Diagnóstico del problema
editarLos ciclos menstruales regulares a veces se toman como evidencia de que una mujer está ovulando normalmente y los ciclos irregulares como evidencia de que no es así.[60] Sin embargo, muchas mujeres con ciclos irregulares ovulan normalmente, y algunas con ciclos regulares en realidad son anovulatorias o tienen un defecto de la fase lútea. Los registros de las temperaturas corporales basales, especialmente, pero también del moco cervical y la posición, se pueden utilizar para determinar con precisión si una mujer está ovulando y si la duración de la fase posovulatoria (lútea) de su ciclo menstrual es suficiente para mantener una el embarazo.
El moco cervical fértil es importante para crear un entorno que permita que los espermatozoides atraviesen el cuello uterino y lleguen a las trompas de Falopio, donde esperan la ovulación. Los gráficos de fertilidad pueden ayudar a diagnosticar el moco cervical hostil, una causa común de infertilidad. Si se diagnostica esta afección, algunas fuentes sugieren tomar guaifenesina unos días antes de la ovulación para diluir la mucosidad.[61]
Pruebas de embarazo y edad gestacional
editarLas pruebas de embarazo no son precisas hasta 1 o 2 semanas después de la ovulación. Saber una fecha estimada de ovulación puede evitar que una mujer obtenga resultados negativos falsos debido a que la prueba se hizo demasiado pronto. Además, 18 días consecutivos de temperaturas elevadas significan que una mujer está casi seguro embarazada.[62]
Las fechas de ovulación estimadas de las tablas de fertilidad son un método más preciso para estimar la edad gestacional que la rueda de embarazo tradicional o el método del último período menstrual (LMP) para rastrear los períodos menstruales.[63]
Véase también
editarReferencias
editar- ↑ Dunson, D.B.; Baird, D.D.; Wilcox, A.J.; Weinberg, C.R. (1999). «Day-specific probabilities of clinical pregnancy based on two studies with imperfect measures of ovulation». Human Reproduction 14 (7): 1835-1839. ISSN 1460-2350. PMID 10402400. doi:10.1093/humrep/14.7.1835.
- ↑ a b c Trussell, James (2011). «Contraceptive efficacy». En Hatcher, Robert A.; Trussell, James; Nelson, Anita L.; Cates, Willard Jr.; Kowal, Deborah; Policar, Michael S., eds. Contraceptive technology (20th revised edición). New York: Ardent Media. pp. 779-863. ISBN 978-1-59708-004-0. ISSN 0091-9721. OCLC 781956734. Table 26–1 = Table 3–2 Percentage of women experiencing an unintended pregnancy during the first year of typical use and the first year of perfect use of contraception, and the percentage continuing use at the end of the first year. United States. Archivado el 15 de febrero de 2017 en Wayback Machine.
- ↑ Weschler, Toni (2002). Taking Charge of Your Fertility (Revised edición). New York: HarperCollins. pp. 52. ISBN 0-06-093764-5.
- ↑ Medical Eligibility Criteria for Contraceptive Use:Fertility awareness-based methods. Fourth edition. World Health Organization. 2010. Archivado desde el original el 2 de noviembre de 2012. Consultado el 11 de diciembre de 2012.
- ↑ O'Reilly, Andrea (6 de abril de 2010). Encyclopedia of Motherhood (en inglés). SAGE Publications. p. 1056. ISBN 9781452266299. «The Roman Catholic church and some Protestant denominations have approved only "natural family planning" methods--including the rhythm method and periodic abstinence.»
- ↑ Green, Joel B. (1 de noviembre de 2011). Dictionary of Scripture and Ethics (en inglés). Baker Books. p. 303. ISBN 9781441239983. «In 1968, Paul VI reiterated the traditional Catholic prohibition against all but "natural family planning" (abstinence during fertile periods), which many Catholics and some Protestants continue to practice.»
- ↑ Saint, Bishop of Hippo Augustine (1887). «Chapter 18.—Of the Symbol of the Breast, and of the Shameful Mysteries of the Manichæans». En Philip Schaff, ed. A Select Library of the Nicene and Post-Nicene Fathers of the Christian Church, Volume IV. Grand Rapids, MI: WM. B. Eerdmans Publishing Co.
- ↑ a b Yalom, Marilyn (2001). A History of the Wife (First edición). New York: HarperCollins. pp. 297–8, 307. ISBN 0-06-019338-7.
- ↑ «A Brief History of Fertility Charting». FertilityFriend.com. Consultado el 18 de junio de 2006.
- ↑ Singer, Katie (2004). The Garden of Fertility. New York: Avery, a member of Penguin Group (USA). pp. 226-7. ISBN 1-58333-182-4.
- ↑ Singer, Katie (2004). The garden of fertility : a guide to charting your fertility signals to prevent or achieve pregnancy--naturally--and to gauge your reproductive health (en inglés). Avery. pp. 226-227. ISBN 1-58333-182-4. OCLC 52901633.
- ↑ a b c Hays, Charlotte. «Solving the Puzzle of Natural Family Planning». Holy Spirit Interactive. Archivado desde el original el 26 de febrero de 2012. Consultado el 15 de febrero de 2012.
- ↑ Billings, John (March 2002). «THE QUEST — leading to the discovery of the Billings Ovulation Method». Bulletin of Ovulation Method Research and Reference Centre of Australia 29 (1): 18-28. Archivado desde el original el 19 de febrero de 2007. Consultado el 18 de marzo de 2007.
- ↑ «About us». Family of the Americas. 2006. Archivado desde el original el 13 de febrero de 2007. Consultado el 18 de marzo de 2007.
- ↑ «About the Institute». Pope Paul VI Institute. 2006. Archivado desde el original el 12 de marzo de 2012. Consultado el 21 de febrero de 2012.
- ↑ Singer (2004), p.xxiii
- ↑ «About us». Fertility Awareness Center. 2006. Consultado el 18 de marzo de 2007.
- ↑ Weschler (2002)
- ↑ Justisse Healthworks for Women. (2015).
- ↑ Arévalo, Marcos; Jennings, Victoria; Sinai, Irit (2002-05). «Efficacy of a new method of family planning: the Standard Days Method». Contraception 65 (5): 333-338. ISSN 0010-7824. PMID 12057784. doi:10.1016/s0010-7824(02)00288-3.
- ↑ Jennings, V.; Sinai, I. (2001-09). «Further analysis of the theoretical effectiveness of the TwoDay method of family planning». Contraception 64 (3): 149-153. ISSN 0010-7824. PMID 11704093. doi:10.1016/s0010-7824(01)00251-7.
- ↑ Urrutia, Rachel Peragallo; Polis, Chelsea B. (11 de julio de 2019). «Fertility awareness based methods for pregnancy prevention». BMJ (en inglés) 366: l4245. ISSN 0959-8138. PMID 31296535. doi:10.1136/bmj.l4245.
- ↑ Jennings, Victoria H.; Haile, Liya T.; Simmons, Rebecca G.; Fultz, Hanley M.; Shattuck, Dominick (1 de enero de 2019). «Estimating six-cycle efficacy of the Dot app for pregnancy prevention». Contraception (en inglés) 99 (1): 52-55. ISSN 0010-7824. PMID 30316782. doi:10.1016/j.contraception.2018.10.002.
- ↑ Health, Center for Devices and Radiological (11 de septiembre de 2019). «FDA allows marketing of first direct-to-consumer app for contraceptive use to prevent pregnancy». FDA (en inglés). Consultado el 1 de octubre de 2019.
- ↑ James B. Brown (2005). «Physiology of Ovulation». Ovarian Activity and Fertility and the Billings Ovulation Method. Ovulation Method Research and Reference Centre of Australia. Archivado desde el original el 24 de diciembre de 2005.
- ↑ Kippley (2003), pp.121-134,376-381
- ↑ Kippley (2003), p.114
- ↑ Westmore, Ann (2000). The Billings method : controlling fertility without drugs or devices (New ed., fully rev. and updated edición). Life Cycle Books. ISBN 0-919225-17-9. OCLC 46701786.
- ↑ a b Kippley (2003), pp.108-113
- ↑ Kippley (2003), p.101 sidebar and Weschler (2002), p.125
- ↑ Kippley (2003), pp.108-109 and Weschler (2002), pp.125-126
- ↑ Kippley (2003), pp.110-111
- ↑ Kippley (2003), pp.112-113
- ↑ «Copia archivada». Archivado desde el original el 5 de septiembre de 2019. Consultado el 30 de abril de 2022.
- ↑ a b «How to Observe and Record Your Fertility Signs». Fertility Friend Handbook. Tamtris Web Services. 2004. Archivado desde el original el 28 de mayo de 2005. Consultado el 15 de junio de 2005.
- ↑ a b Manhart, Michael D.; Duane, Marguerite; Lind, April; Sinai, Irit; Golden-Tevald, Jean (1 de enero de 2013). «Fertility awareness-based methods of family planning: A review of effectiveness for avoiding pregnancy using SORT». Osteopathic Family Physician (en inglés) 5 (1): 2-8. ISSN 1877-573X. doi:10.1016/j.osfp.2012.09.002.
- ↑ a b c Frank-Herrmann P, Heil J, Gnoth C, etal (2007). «The effectiveness of a fertility awareness based method to avoid pregnancy in relation to a couple's sexual behaviour during the fertile time: a prospective longitudinal study». Hum. Reprod. 22 (5): 1310-9. PMID 17314078. doi:10.1093/humrep/dem003.
- ↑ James Trussell; Anjana Lalla; Quan Doan; Eileen Reyes; Lionel Pinto; Joseph Gricar (2009). «Cost effectiveness of contraceptives in the United States». Contraception 79 (1): 5-14. PMC 3638200. PMID 19041435. doi:10.1016/j.contraception.2008.08.003.
- ↑ «Fertility Awareness Method». Brown University Health Education Website. Brown University. 2012. Consultado el 11 de diciembre de 2012.
- ↑ Hatcher, RA; Trussel J; Stewart F (2000). Contraceptive Technology (18th edición). New York: Ardent Media. ISBN 0-9664902-6-6. Archivado desde el original el 31 de mayo de 2008. Consultado el 1 de enero de 2008.
- ↑ Kippley, John; Sheila Kippley (1996). The Art of Natural Family Planning (4th addition edición). Cincinnati, OH: The Couple to Couple League. pp. 141. ISBN 0-926412-13-2.
- ↑ Wade ME, McCarthy P, Braunstein GD, etal (October 1981). «A randomized prospective study of the use-effectiveness of two methods of natural family planning». American Journal of Obstetrics and Gynecology 141 (4): 368-376. PMID 7025639. doi:10.1016/0002-9378(81)90597-4.
- ↑ Medina JE, Cifuentes A, Abernathy JR, etal (December 1980). «Comparative evaluation of two methods of natural family planning in Colombia». American Journal of Obstetrics and Gynecology 138 (8): 1142-1147. PMID 7446621. doi:10.1016/S0002-9378(16)32781-8.
- ↑ Marshall J (August 1976). «Cervical-mucus and basal body-temperature method of regulating births: field trial». Lancet 2 (7980): 282-283. PMID 59854. doi:10.1016/S0140-6736(76)90732-7.
- ↑ Frank-Herrmann P, Freundl G, Baur S, etal (December 1991). «Effectiveness and acceptability of the sympto-thermal method of natural family planning in Germany». American Journal of Obstetrics and Gynecology 165 (6 Pt 2): 2052-2054. PMID 1755469. doi:10.1016/s0002-9378(11)90580-8.
- ↑ . 1991. Falta el
|título=(ayuda) - ↑ Frank-Herrmann P, Freundl G, Gnoth C, etal (June–September 1997). «Natural family planning with and without barrier method use in the fertile phase: efficacy in relation to sexual behavior: a German prospective long-term study». Advances in Contraception 13 (2–3): 179-189. PMID 9288336. doi:10.1023/A:1006551921219.
- ↑ Ecochard, R.; Pinguet, F.; Ecochard, I.; De Gouvello, R.; Guy, M.; Huy, F. (1998). «Analysis of natural family planning failures. In 7007 cycles of use». Contraception, Fertilité, Sexualité 26 (4): 291-6. PMID 9622963.
- ↑ Hilgers, T.W.; Stanford, J.B. (1998). «Creighton Model NaProEducation Technology for avoiding pregnancy. Use effectiveness». Journal of Reproductive Medicine 43 (6): 495-502. PMID 9653695.
- ↑ a b Howard, M.P.; Stanford, J.B. (1999). «Pregnancy probabilities during use of the Creighton Model Fertility Care System». Archives of Family Medicine 8 (5): 391-402. PMID 10500511. doi:10.1001/archfami.8.5.391.
- ↑ James Trussell et al. (2000) "Contraceptive effectiveness rates", Contraceptive Technology — 18th Edition, New York: Ardent Media.
- ↑ Manders, M; McLindon, L; Schulze, B; Beckmann, MM; Kremer, JA; Farquhar, C (17 de marzo de 2015). «Timed intercourse for couples trying to conceive.». The Cochrane Database of Systematic Reviews 3 (3): CD011345. PMID 25775926. doi:10.1002/14651858.CD011345.pub2.
- ↑ Ryder R (1993). «"Natural family planning": effective birth control supported by the Catholic Church». BMJ 307 (6906): 723-6. PMC 1678728. PMID 8401097. doi:10.1136/bmj.307.6906.723.
- ↑ Hilgers T, Daly K, Prebil A, Hilgers S (October 1992). «Cumulative pregnancy rates in patients with apparently normal fertility and fertility-focused intercourse». J Reprod Med 37 (10): 864-6. PMID 1479570.
- ↑ Wang X, Chen C, Wang L, Chen D, Guang W, French J (2003). «Conception, early pregnancy loss, and time to clinical pregnancy: a population-based prospective study». Fertil Steril 79 (3): 577-84. PMID 12620443. doi:10.1016/S0015-0282(02)04694-0.
- ↑ «How to get pregnant». Mayo Clinic. 2 de noviembre de 2016. Consultado el 16 de febrero de 2018.
- ↑ «Fertility problems: assessment and treatment, Clinical guideline [CG156]». National Institute for Health and Care Excellence. Consultado el 16 de febrero de 2018.
- ↑ Dr. Philip B. Imler & David Wilbanks. «The Essential Guide to Getting Pregnant». American Pregnancy Association. Archivado desde el original el 1 de junio de 2018. Consultado el 16 de febrero de 2018.
- ↑ Brown E (2022). «Less Like Magic, More Like a Chore: How Sex for the Purpose of Pregnancy Becomes a Third Shift for Women in Heterosexual Couples». Sociological Forum 37 (2): 465-85. doi:10.1111/socf.12803.
- ↑ «Infertility fact sheet: What causes infertility in women?». womenshealth.gov. U.S. Department of Health and Human Services, Office on Women's Health. Archivado desde el original el 2 de noviembre de 2012. Consultado el 11 de diciembre de 2012.
- ↑ Weschler (2002), p. 173.
- ↑ Weschler (2002), p.316
- ↑ Weschler (2002), pp.3-4,155-156, insert p.7
Otras lecturas
editar- Toni Weschler (2006). Taking Charge of Your Fertility (10th Anniversary edición). New York: Collins. ISBN 0-06-088190-9.
- John F. Kippley; Sheila K. Kippley (1996). The Art of Natural Family Planning (Fourth edición). Cincinnati, OH: Couple to Couple League International. ISBN 0-926412-13-2.