Colangitis aguda
La colangitis, también conocida como colangitis aguda ascendente o sepsis biliar, se refiere a una inflamación y/o infección de los conductos hepáticos y biliares comunes asociados con la obstrucción del conducto biliar común. La colangitis es una forma potencialmente mortal de la sepsis intraabdominal, aunque puede parecer bastante inocuo en su inicio.[1][2][3][4] Esta enfermedad fue descrita por Jean-Martin Charcot en 1877. En una serie extensa, se informó que aproximadamente 8 % de los pacientes que fueron admitidos por enfermedades del tracto biliar desarrollaron esta enfermedad. La colangitis es una condición de emergencia y su gestión eficaz requiere de la administración inmediata de antibióticos de amplio espectro y descompresión temprana del tracto biliar.
| Colangitis Aguda | ||
|---|---|---|
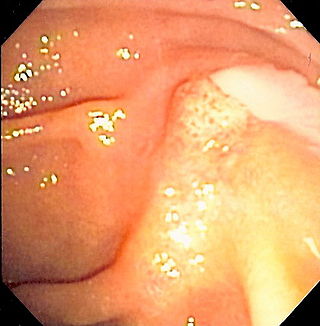 Duodenoscopía que muestra la salida de pus de la ampolla de Vater, un hallazgo clínico de Colangitis. | ||
| Especialidad | gastroenterología | |
| Síntomas | Ictericia, fiebre y dolor abdominal. | |
| Sinónimos | ||
| ||
La descompresión del tracto biliar se puede llevar a cabo mediante cirugía, por drenaje percutáneo transhepático biliar o por colangiopancreatografía retrógrada endoscópica. Los pacientes con colangitis requieren hospitalización, de preferencia en un ambiente monitorizado, además de una consulta inmediata con un servicio que pueda proveer una descompresión del tracto biliar (cirugía, radiología intervencional, gastroenterología).[5]
Epidemiología
editarLa colangitis es resultado de la complicación del 1% de los casos de colelitiasis, con un pico de incidencia en personas mayores de 70 años,[2] con una prevalencia en Estados Unidos de 2 casos por cada 1000 admisiones hospitalarias (2011).[1] La colangitis aguda secundaria a cálculos biliares es predominante en mujeres, mientras que la colangitis aguda secundaria a obstrucción maligna e infección por VIH. La edad predominante para este trastorno es en personas mayores de setenta años, siendo un trastorno inusual en personas menores de cincuenta años.[1]
Etiología
editarLa obstrucción del conducto biliar común causa una rápida proliferación de bacterias en el árbol biliar. Las causas más comunes de obstrucción del conducto biliar son los cálculos que migran de la vesícula biliar, las causas secundarias incluyen estenosis, las cuales forman después de la cirugía o la endoscopia o que puede ser secundaria a colangitis esclerosante, quistes, divertículos, malformaciones congénitas; coledococeles, pancreatitis, neoplasias de páncreas o del colédoco, parásitos[6] (Ascaris lumbricoides o Fasciola hepatica) obstrucción en un tubo de drenaje, o una compresión extrínseca. La obstrucción suele ser completa, y, en consecuencia, el material infectado no puede drenar adecuadamente.[7]
También se puede ocasionar por contaminación iatrogénica de un árbol biliar obstruido por colangiopancreatografía retrógrada endoscópica o colangiografía transhepática percutánea. Causas menos comunes incluyen la colangitis esclerosante primaria y la colangitis esclerosante asociada con el VIH (relacionada con infecciones por citomegalovirus, Cryptosporidium, Microsporidia, y el complejo Mycobacterium avium)[1]
Patogenia
editarLa colangitis es causada por la obstrucción del conducto biliar común (colédoco), que conduce a la estasis biliar, aumento de la presión intraluminal, la proliferación de bacterias e infección ascendente de los mismos, y, con frecuencia, la entrada de estos al torrente sanguíneo.[7] Más de la mitad de los casos de colangitis son causados por la impactación de cálculos biliares en el conducto biliar común, sin embargo, la oclusión del conducto biliar, estenosis, tumores, y trematodos hepáticos (por ejemplo, Clonorchis sinensis) también pueden causar colangitis.[2]
La bilis es normalmente estéril y contiene propiedades antibacteriales como IgA y sales biliares. Los factores mecánicos protección de la vía biliar son dos: el esfínter de Oddi, que mantiene el contenido intestinal de reflujo en el conducto biliar común, y las uniones estrechas entre los hepatocitos, que separan los canalículos biliares de los sinusoides hepáticos, a fin de proteger la vía biliar de una bacteriemia transitoria. Además, las células de Kupffer en los sinusoides hepáticos también ayudan a mantener la esterilidad del sistema biliar por fagocitosis de organismos. Es más probable que ocurra una infección del conducto biliar en la presencia de anormalidades de las vías biliares incluyendo cálculos y las estenosis benignas.[7]
La bacterobilia o bactibilia, infección de la bilis, ocurre comúnmente en pacientes que tienen obstrucción en la vía biliar -la mayoría de las veces por cálculo- aún en ausencia de signos clínicos de colangitis.[7] La principal entrada de estas bacterias es ascender por el duodeno. La vena porta y vasos linfáticos asociados funcionan como vías de entrada en la minoría de los casos. En presencia de bacterobilia, la obstrucción biliar juega un papel crítico en la patogénesis de la colangitis ya que un aumento en la presión intraductal lleva a una ruptura de las uniones ocluyentes hepatocelulares, con translocación subsecuente de bacterias y toxinas biliares hacia la sangre. La presencia de bacteriemia o endotoxemia se correlaciona directamente con la presión intrabiliar. La obstrucción biliar promueve la estasis biliar y el crecimiento bacteriano y también puede comprometer los mecanismos de defensa inmunitaria del huésped.[4] Las bacterias también pueden desconjugar biliar bilirrubina e hidrolizar fosfolípidos. Los productos de descomposición pueden formar cálculos y lodo, que a su vez pueden obstruir los conductos biliares o catéteres y endoprótesis previamente colocadas para drenar la vía biliar anormal.[7]
Además de la tasa elevada de bactibilia en la presencia de patología biliar, la obstrucción biliar completa conduce a lo que ha sido descrito como un estado de «mal funcionamiento inmunológico».[8] Algunos estudios sugieren que la ausencia de sales biliares e IgA biliar en el intestino, aunado a cambios en la edad como Hipoclorhidria pueden conducir a un cambio en las bacterias que colonizan el intestino delgado; por ejemplo, la hipoclorhidria permitiría el paso de la flora bucal que pueden colonizar la vía biliar, y la falla de sales biliares e IgA biliar (por ejemplo, al ligar el conducto biliar principal) -que tienen efectos detergentes sobre las toxinas y evitan la internalización de bacterias- puede llevar a la colonización de ganglios mesentéricos, circulación portal, hígado, bazo e incluso pulmones por bacterias.[7]
Hay varios indicios de que las defensas antibacterianas de los pacientes con ictericia obstructiva son menos capaces de manejar la infección. La reactividad disminuida se debe a un factor desconocido encontrado en el suero, entre los que podrían figurar las sales biliares, la bilirrubina o una endotoxina.[9] los pacientes concolangitis aguda biliar aumentan los niveles de varias citocinas, como TNF-α, IL-6, IL-8 y antagonista del receptor IL-1.
Cuando la bilis es colonizada por bacterias, la estasis biliar favorece la multiplicación, y las presiones biliares incrementadas favorecen la entrada de microorganismos al torrente sanguíneo y el desarrollo de daño hepático severo; esto se ve reflejado por los pacientes con coledocolitiasis, que presentan tasas de bacteriemia, morbilidad y mortalidad elevadas en comparación con aquellos que no tienen coledocolitiasis.[7]
Clasificación
editarEntre los tipos más estudiados de colangitis se incluyen:
- Colangitis aguda (ascendente) (tratada en este artículo
- Colangitis oriental o recurrente
- Colangitis esclerosante relacionada con sida
- Colangitis esclerosante primaria
La colangitis aguda suele clasificarse de acuerdo a su gravedad en colangitis leve (si solo presenta la tríada de Charcot) y colangitis grave (Si se complica con la pentada de Reynolds o desencadena choque séptico).[10][7] No obstante existe una escala de estratificación más específica, publicada en las directrices de Tokio (Tokyo Guidelines) para el manejo de esta enfermedad, que clasifica a los pacientes en tres grupos:[11][12]
| Gravedad | Grado | Descripción |
|---|---|---|
| Leve | I | Cuando responde al tratamiento |
| Moderada | II | Cuando no responde al tratamiento pero no hay compromiso orgánico |
| Grave | III | Cuando está asociada con la aparición de disfunción orgánica. |
Cuadro clínico
editarEntre los hallazgos clínicos es de esperar el encontrar la aparición aguda de fiebre con escalofrios, dolor abdominal (predominantemente en el cuadrante superior derecho) e ictericia (Triada de Charcot asociada a colangitis) con una presencia de todos los signos y síntomas entre el 50% a 85% de los pacientes.[1] La triada de Charcot, junto con hipotensión y cambios en el estado mental (Denominada Pentada de Reynolds) ocurre en menos del 14% de los pacientes y es indicativa de sepsis.[3][5] También puede encontrarse la coloración oscura de la orina resultado de la bilirrubinuria. Complicaciones:
- Bacteriemia (50%) y choque séptico
- Abscesos hepáticos
- Pancreatitis
Diagnóstico
editar| Directrices de Tokio[11][12] |
A. Cuadro clínico y manifestaciones clínicas
|
B. Datos de laboratorio
|
C. Imagenología
|
| Diagnóstico de sospecha: Dos o más elementos en A |
Diagnóstico definitivo:
|
La colangitis aguda es un diagnóstico que se basa en la presencia de las características clínicas descritas en la sección “cuadro clínico”, seguido de las pruebas de laboratorio y estudios radiológicos. La ausencia de dolor o cualquiera de los síntomas y signos anteriores no excluyen el diagnóstico de colangitis aguda, por lo tanto también debe ser considerado en pacientes sépticos sin dolor abdominal que tienen los factores de riesgo, tales como coledocolitiasis o estasis biliar.[11]
El cuadro clínico, descrito arriba, está constituido principalmente por la triada de Charcot.
- Fiebre. Está presente en el 90% de pacientes
- Dolor abdominal. Está presente en el 66% de los pacientes. El dolor en pacientes con colangitis, a diferencia del dolor secundario a las piedras del conducto biliar en ausencia de infección, es relativamente leve e intermitente, e incluso llega a desaparecer en personas de edad avanzada.
- Ictericia. Resultado de la dificultad para eliminar la bilirrubina por la bilis
La forma más grave del cuadro clínico se caracteriza por los rasgos clínicos adicionales de la hipotensión y la alteración de la conciencia (Pentada de Reynold’s) y se presenta entre el 5 y el 15% de los casos. Los pacientes ancianos e inmunodeprimidos pueden presentar signos y síntomas atípicos. La presencia de fiebre, leucocitosis y alteración de las pruebas de función hepática es altamente sugestiva de la enfermedad.[4][11]
Entre las consideraciones diagnósticas se encuentran las anomalías comunes de laboratorio incluyen leucocitosis (con predominio de formas polimorfonucleares), hiperbilirrubinemia, fosfatasa alcalina elevada y aumento moderado de aminotransferasas en suero. Las gasometrías son útiles para identificar el déficit de bases como un signo precoz de la sepsis.[5] El diagnóstico puede ser de sospecha o definitivo, basado en las directrices de Tokio (Tokyo Guidelines). Junto con el diagnóstico, es importante realizar una clasificación de gravedad de la enfermedad, ya que esto afecta a la gestión.[11][12]
| Grado de enfermedad | Características |
|---|---|
| Grado I o Leve | Colangitis aguda que responde al tratamiento general agudo. |
| Grado II o Moderada | Colangitis aguda que no responde al tratamiento general agudo pero no está asociado con la disfunción de órganos. |
| Grado III o Grave | Colangitis aguda asociada con la aparición de disfunción orgánica en por lo menos uno de los siguientes órganos o sistemas:
|
Pruebas complementarias
editar- Pruebas de laboratorio:[1]
- Cultivos biliares. son positivos en el 50% a 95% de los casos.[3] Los microorganismos más comúnmente cultivados de la bilis en un paciente con colangitis son los gram-negativos entéricos e incluyen la Escherichia coli, Klebsiella, y Enterococcus; Los Streptococcus faecalis y estafilococos son aisaldos con poca frecuencia. Las bacterias anaerobias, como el clostridium y bacteroides, están aislados en las indecciones polimicrobianas en pacientes que han tenido intervenciones enterobiliares, pacientes de la tercera edad o los que tienen enfermedad grave. Los pacientes que tienen una endoprótesis biliar son más susceptibles a albergar Enterococcus o microorganismos adquiridos en el hospital, como Pseudomonas, Staphylococcus aureus resistente a meticilina, Enterococcus resistentes a vancomicina u hongos.[4][13]
- Cultivos sanguíneos. Son positivos en el 50% de los casos, por lo general con anaerobios entéricos Gram-negativos (por ejemplo, E. coli, Klebsiella pneumoniae), enterococos o anaerobios
- Biometría hemática. Por lo general, un aumento en el recuento de glóbulos blancos, con un predominio de las formas polimorfonucleares[1][4]
- Pruebas de función hepática. Se encuentra la elevación de la fosfatasa alcalina y la
bilirrubina en la obstrucción crónica. También, hay un aumento de las transaminasas en la obstrucción aguda.[1][4]
- Proteína C reactiva. Es encontrada comúnmente, pero no es específica de la enfermedad[4]
- Enzimas pancreáticas. Una elevación de las enzimas pancreáticas sugiere que la enfermedad es causada por cálculo(s) en el conducto biliar, con o sin pancreatitis biliar[4]
- Imagenología:[1]
- Ultrasonografía: El ultrasonido permite la visualización de la vesícula biliar y el árbol biliar para diferenciar la obstrucción extrahepática de colestasis intrahepática, además de la visualización de cálculos en el árbol biliar
- Tomografía axial computarizada: Aunque menos específica para cálculos biliares, es más sensible que la ultrasonografía para visualizar la parte distal del colédoco y neoplasias.[1]
- Colangiopancreatografía retrógrada endoscópica. Confirma la obstrucción y el nivel, permite la recolección de especímenes para su cultivo y citología, es la indicada para el diagnóstico si la ultrasonografía y la tomografía axial computarizada no han sido concluyentes. Puede ser indicada como parte de la terapéutica.[1][4][2]
Diagnóstico diferencial
editar| Diagnósticos Diferenciales[1][14] |
* Colecistitis Aguda
|
Colecistitis aguda
editarEs la entidad más difícil de distinguir.[7]
Signos y síntomas en común: Fiebre, Ictericia
| Signo/síntoma | Colangitis ascendente | Colecistitis aguda |
|---|---|---|
| Dolor abdominal | ++ | ++++ Más consistente, a menudo más severo y con más probabilidades de asociarse a signos peritoneales. |
| Recuento leucocitario | + | +++ |
| AST ALP | +++ | + |
| Bilirrubina | +++ | Sin obstrucción del colédoco: +
Con obstrucción del colédoco:+++ |
Pruebas Auxiliares: La imagenología. Puede ayudar a diferenciar ambas enfermedades. La ultrasonografía puede mostrar la existencia de un colédoco inflamado o de ductos intrahepáticos.[5]
Pancreatitis
editarSignos y síntomas en común:[7] Fiebre, Ictericia
| Signo/síntoma | Colangitis ascendente | Pancreatitis |
|---|---|---|
| Dolor | +++ | ++++ |
| Amilasa | ++ | ++++ |
Pruebas Auxiliares: La imagenología. Puede ayudar a diferenciar ambas enfermedades
Hepatitis (virales e inducidas por fármacos)
editarSignos y síntomas en común: Fiebre, Ictericia, Dolor abdominal[5]
| Signo/síntoma | Colangitis ascendente | Hepatitis |
|---|---|---|
| Transaminasas hepáticas | ++ | ++++ |
| Hepatomegalia | ++ | ++++ |
Abscesos hepáticos
editarSon una posible complicación de la colangitis[7] Pruebas auxiliares: TAC, Ecografía
Otros diagnósticos diferenciales
editarOtros padecimientos parecidos a colangitis[1][7]
- Pielonefritis en lado derecho
- Neumonía del lóbulo inferior del pulmón derecho
- Apendicitis aguda
- Úlcera péptica duodenal
- Obstrucción intestinal
- Litiasis renal derecha
- Cólico Biliar.
Tratamiento
editarEs importante tener en consideración que la terapia con antibióticos por sí sola no resolverá el problema en presencia de obstrucción biliar debido a que las altas presiones intrabiliares impiden la llegada de los antibióticos a su sitio de acción. Esta es la razón por la que el tratamiento de elección es la descompresión y drenaje de la vía biliar.[1][12]
Los pacientes que tienen enfermedades leves son manejados inicialmente con tratamiento médico, incluyendo los antibióticos y atención médica de apoyo. Los pacientes que responden rápidamente al tratamiento médico deben ser sometidos a descompresión biliar y/o terapia definitiva para cálculos del conducto biliar tan pronto como sea posible, preferiblemente dentro de las 24 a 48 horas. Los pacientes que tienen enfermedades graves o progresivas requieren drenaje biliar urgente, además de la terapia médica.[15]
Terapia no farmacológica
editarDescompresión biliar. Se considera urgente en pacientes graves o aquellos que no responden al tratamiento farmacológico entre 12 y 24 horas, aunque puede solicitarse en pacientes que están respondiendo al tratamiento bajo juicio clínico[1] Puede realizarse de varias maneras, las más comunes son:
Colangiopancreatografía retrógrada endoscópica
editarEs el procedimiento de elección. El paciente debe ser estabilizado lo más que se pueda antes del procedimiento, y la hidratación e inicio inmediato de antibióticos son requeridos. Deben explorarse los antecedentes del paciente para identificar alteraciones anatómicas (como cirugías o malformaciones) que dificulten o imposibiliten el acceso. Los pacientes graves pueden requerir una CPRE de emergencia con apoyo de un fluoroscopio móvil en la unidad de cuidados intensivos (aunque se han realizado descompresiones sin el mismo). Cuando se realiza el procedimiento, el material purulento debe ser retirado del área para evitar complicaciones. El uso de medios de contraste debe ser limitado. Para descomprimir, la canula debe drenar entre 20 y 40 mL que servirán para un cultivo biliar. Después del drenado, debe localizarse la obstrucción a menos que se sospeche de colestasis intrahepática. Por este procedimiento puede conseguirse una remoción de cálculos en pacientes estables con el diagnóstico confirmado de cálculos en los conductos biliares[4]
Drenaje percutáneo transhepático biliar
editarEste procedimiento se reserva para pacientes gravemente enfermos o aquellos con alteraciones anatómicas y aquellos que no son candidatos para Colangiopancreotografía o cirugía. En este, se coloca un catéter de drenado biliar asistido de ultrasonografía o fluoroscopía. Las complicaciones potenciales incluyen sepsis, hemorragia intraperitoneal, peritonitis y pancreatitis.[4]
Drenaje quirúrgico
editarYa sea abierta o laparoscópica, la exploración del conducto común puede realizarse y este método queda reservado para aquellos pacientes que en los que no pueden realizarse los procedimientos arriba descritos. En pacientes gravemente enfermos se recomienda el procedimiento más simple (por ejemplo, la colocación de un tubo en T) debido a que el tiempo para realizarlas es reducido. Debido a los riesgos de la intervención quirúrgica, la descompresión quirúrgica de emergencia rara vez se lleva a cabo.[4]
Tratamiento general agudo
editarEl tratamiento general agudo incluye:[1]
- Abstenerse de usar la vía oral (Con deglución). Esto es de vital importancia, indica la suspensión de todos los alimentos y aplica también para los fármacos administrados vía oral.
- Hidratación intravenosa. Se usa como sustituto de la hidratación vía oral.
- Terapia antibiótica inmediata. (véase más adelante)
Terapia antibiótica
editarLos antibióticos deberían iniciarse cuando el diagnóstico de colangitis se sospecha, aún antes de establecer el diagnóstico con el fin de controlar la bacteriemia y sepsis. La elección de antibiótico empírica se basa en varias consideraciones, como el estado del huésped (función renal, reacciones alérgicas) y la gravedad de la enfermedad principalmente.[4]
Antibióticos de alto espectro dirigidos a organismos Gram-negativos entéricos, anaerobios y enterococos, como penicilinas con inhibidores de betalactamasas (piperacilina y tazobactam 3.375 g IV cada 6 horas),[2] y cefalosporinas de tercera y cuarta generación (ceftriaxona 2 g IV cada 12 horas, cefepime 2 g IV cada 12 horas).[2] Si la infección es nosocomial, después de la Colangiopancreotografía o si el paciente está en shock, ampliar la cobertura antibiótica[1] Una vez que los microorganismos han sido identificados y su susceptibilidad ha sido establecida, los antibióticos deberían ajustarse específicamente contra ellos y evitar la emergencia de microorganismos resistentes a antibióticos.[4]
La duración del tratamiento farmacológico está basada en la respuesta clínica del paciente y la presencia de bacteriemia. Para la enfermedad leve, los antibióticos generalmente se indican por 5 a 7 días. Para pacientes que tienen un cultivo sanguíneo positivo, se recomienda indicarlos por 10 a 14 días. Después de una respuesta favorable, es apropiado cambiar la forma de administración de iv a oral.[4]
Tratamiento crónico
editarLas descompresiones repetidas pueden ser necesarias, de manera especial cuando están relacionadas con una neoplasia
Pronóstico
editarLa enfermedad tiene un pronóstico excelente si la obstrucción es susceptible al tratamiento quirúrgico definitivo, de lo contrario, las recaídas son comunes. La enfermedad mejora con el movimiento temporal del cálculo en el colédoco, puede presentar complicaciones como cirrosis, absceso hepático o coma.[14][16]
El pronóstico de los pacientes con colangitis depende de múltiples factores. La magnitud de la presentación de la enfermedad tiene un impacto significativo en el pronóstico de los pacientes. Los pacientes con hipotensión y alteraciones del estado mental tienen elevadas tasas de mortalidad, al igual que los pacientes con hallazgos de pus en el árbol biliar, abscesos hepáticos, cirrosis biliar, o mala respuesta al tratamiento inicial.[7]
La Colangitis aguda conlleva un riesgo significativo de muerte, la principal causa es irreversible choque con fallo múltiple de órganos (una posible complicación de infecciones graves). Las mejoras en el diagnóstico y el tratamiento han llevado a una reducción de la mortalidad: antes de 1980, la tasa de mortalidad fue superior al 50%, pero después de 1980 oscila 10-30%. Si la terapia antibiótica falla o el drenaje biliar no se consigue a tiempo, las tasas de mortalidad son cercanas a 100%. Las causas del bloqueo biliar también tienen un importante peso en la mortalidad de la enfermedad, siendo la obstrucción biliar maligna la que peor pronóstico, debido probablemente a los trastornos asociados como malnutrición, inmunodeficiencia y efectos de la quimioterapia.[7]
Se ha tratado de encontrar alteraciones en parámetros clínicos específicos que indiquen pronósticos desalentadores, pero no se la llegado al consenso. No obstante, factores como: Insuficiencia renal, patologías crónicas asociadas, recuento anormal de plaquetas, hipoalbuminemia, hiperbilirrubinemia, edad avanzada y un amplio historial de drenajes biliares tienen un impacto negativo en el pronóstico[7]
Complicaciones:
Profilaxis
editarAlgunos autores sugieren que ante la presencia de estasis biliar o colédoco litiasis se inicie el tratamiento antibiótico, pruebas de laboratorio y una opción imagenológica para evitar el desarrollo de colangitis aguda.[4][7][11]
Véase también
editarReferencias
editar- ↑ a b c d e f g h i j k l m n ñ o p Ferri., Fred F. (2011). «C». Ferri’s Clinical Advisor 2012 1st Ed. (en inglés). Estados unidos; Mosby, An imprint of Elsevier. ISBN 978-0-323-05611-3. Consultado el 5 de noviembre de 2011.
- ↑ a b c d e f Piccini & Nilsson (2006). «Chapter 32: Biliary Tract Disease». The Osler Medical Handbook, 2nd ed. (en inglés). Estados unidos; Johns Hopkins University. ISBN 0-323-03748-8. Consultado el 5 de noviembre de 2011.
- ↑ a b c Anthony Zeimet, David R. McBride, Richard Basilan, William E. Roland, David McCrary, Hoonmo Koo (2011). «Infectious Diseases». Rakel:Textbook of Family Medicine, 8th ed. (en inglés). Estados unidos; Saunders, An imprint of Elsevier. ISBN 978-1-4377-1160-8. Consultado el 5 de noviembre de 2011.
- ↑ a b c d e f g h i j k l m n ñ o Attasaranya, Siribon (2008). «Choledocholithiasis, Ascending Cholangitis, and Gallstone Pancreatitis». doi:10.1016/j.mcna.2008.03.001 Medical Clinics of North America 92 (4). ISSN 0025-7125.
- ↑ a b c d e Chapter 88-Disorders of the liver and billiary tract: Billiary tract disorders en Marx, John A. Rosen’s Emergency Medicine, Concepts and clínical practice 7th Ed. 2009 Mosby an imprint of Elsevier
- ↑ Cristóbal Pera Blanco-Morales, Ma. Reyes Núñez Bartolomé, Cristóbal Pera Jiménez (1996). Cirugía: Fundamentos, indicaciones y opciones técnicas. Elsevier España. ISBN 84-458-0376-X.
- ↑ a b c d e f g h i j k l m n ñ o Hanau L.H., Steigbigel N.H.: Acute (ascending)cholangitis. Infect Dis Clin North Am 14. 521-546.2000;
- ↑ Jiang WG, Puntis MCA: Immune dysfunction in patients with obstructive jaundice, mediators and implications for treatments. HPB Surg 10:129-142, 1997
- ↑ Scott-Conner CEH, Grogan JB: Serum and cellular factors in murine obstructive jaundice. Surgery 115:77-84, 1994
- ↑ Feldman: Sleisenger & Fordtran's Gastrointestinal and Liver Disease, 9th ed.
- ↑ a b c d e f g Jonnalagadda, Sreenivasa Acute Cholangitis En Cameron: Current Surgical Therapy, 10th ed. Churchill Livingstone, An Imprint of Elsevier ISBN 978-1-4377-0823-3
- ↑ a b c d e Tanaka A., Takada T., Kawarada Y., et al: Antimicrobial therapy for acute cholangitis: Tokyo guidelines. J Hepatobiliary Pancreat Surg. 14. 59-67.2007;
- ↑ Brunicardi, F. (2006). «Capítulo 31: Vesícula biliar y sistema biliar extrahepático.». Schwartz: Principios de cirugía (8va edición). McGraw-Hill. ISBN 9789701053737.
- ↑ a b Gigot JF Acute cholangitis. Multivariate analysis of risk factors. Ann Surg 1989 Apr;209(4):435-8
- ↑ Leung J.W.: Does the addition of endoscopic sphincterotomy to stent insertion improve drainage of the bile duct in acute suppurative cholangitis?. Gastrointest Endosc 58. 570-572.2003;
- ↑ Fan ST Acute cholangitis secondary to hepatolithiasis. Arch Surg 1991 Aug;126(8):1027-31